Наиболее обширную группу больных, нуждающихся в хирургическом удалении селезенки — спленэктомии, в плановой хирургии составляют пациенты с заболеваниями крови.
Гематологические показания к данному вмешательству включают в себя группы заболеваний, основа клинической картины и ведущий патогенетический механизм которых выражается в выполнении селезенкой своих физиологических функций, приобретающих в условиях того или иного нозологического состояния патологический характер (микросфероцитоз, идиопатическая тромбоцитопеническая пурпура, целый ряд аутоиммунных анемий, миелолейкоз, «волосатоклеточный» лейкоз).
Показаниями к спленэктомии при гематологических заболеваниях служат также абдоминальный болевой синдром, вызванный периспленитом, спленомегалией, компрессией и дисфункцией органов брюшной полости, частые инфаркты селезенки, блуждающая селезенка. Рассматриваемое вмешательство в сочетании с биопсией лимфатических узлов брюшной полости, печени выполняется с целью определения типа и распространенности лимфопролиферативных заболеваний, выбора оптимальной лечебной программы. В случае неэффективности консервативных мероприятий при апластических анемиях, спленэктомия может применяться, как операция отчаяния перед трансплантацией костного мозга.
10 тревожных сигналов о том что нужно лечить СЕЛЕЗЕНКУ
В гематологии показания к спленэктомии могут быть как экстренными, так и плановыми. Экстренную операцию производят у больных с тромбоцитопенической пурпурой при угрозе кровоизлияния и кровотечения, гемобластозах в случае угроза разрыва селезенки; плановую – при аутоиммунной гемолитической анемии, микросфероцитозе, талласэмии, протекающей со спленомегалией и явлениями гиперспленизма, а также при неэффективности гемотрансфузионной терапии.
Как один из методов лечения спленэктомия используется для коррекции хронического миелолейкоза. При ее выполнении удаляется очаг наиболее интенсивного патологического кроветворения и уменьшается масса опухолевых клеток. Удаление селезенки позволяет замедлить развитие терминальной стадии миелолейкоза, повышает чувствительность к цитостатической терапии (М.А. Волкова, 1979).
Однако спленэктомия не является обязательным методом лечения хронического миелолейкоза и производится по определенным показаниям, сформулированным Ф.Д. Файнштейном (1992) и представленным ниже.
- Срочные – разрыв и угрожающий разрыв селезенки.
- Относительные – тяжелый абдоминальный дискомфорт, связанный с большим размером селезенки, повторные перисплениты с резко выраженным болевым синдромом, блуждающая селезенка с опасностью перекрута ножки, глубокая тромбоцитопения, обусловленная гиперспленизмом, значительно выраженные гемолитические кризы.
Существуют также определенные показания к спленэктомии при сублейкемическом миелозе:
- выраженная гемолитическая анемия, как аутоиммунная, так и гиперспленическая, не поддающаяся консервативной терапии и требующая частых гемотрансфузий;
- большая величина селезенки, рецидивирующие инфаркты селезенки, механические компрессионные явления;
- наличие внепеченочного портального блока.
Противопоказаниями для спленэктомии при сублейкемическом миелозе являются:
Человек без селезёнки
- ДВС – синдром;
- одновременное значительное увеличение печени;
- терминальная стадия заболевания, характеризующаяся быстрым ростом селезенки, внезапным развитием цитопении, лихорадкой, оссалгией;
- формы заболевания с лейкоцитозом;
- наличие тромбоцитоза.
Правильный отбор больных для спленэктомии при этой форме лейкоза позволяет получить значительный терапевтический эффект сроком более 5 лет.
При хроническом лимфолейкозе показаниями к спленэктомии являются:
спленомегалия, не поддающаяся влиянию лучевой и цитостатической терапии и создающая выраженный абдоминальный дискомфорт, вызывающая явления компрессии органов брюшной полости;
«Волосатоклеточный» лейкоз представляет собой особую форму хронического лимфолейкоза, при котором лимфоциты имеют ряд морфологических признаков: выросты цитоплазмы в виде ворсинок и ядро, напоминающее ядро бластных клеток. Заболевание характеризуется увеличением селезенки, нормальными размерами периферических лимфатических узлов, а также выраженной цитопенией. Приоритетным методом лечения «волосатоклеточного» лейкоза является спленэктомия, приводящая к уменьшению интоксикации и улучшению показателей периферической крови.
Удаление селезенки в последнее время рассматривается как способ лечения анемии при полицитемии (эритремии) в 3 стадии. Показанием к спленэктомии при этом заболевании являются:
- гемолитическая анемия и тромбоцитопения, обусловленные как гиперспленизмом, так и аутоиммунным механизмом; о гемолитическом характере анемии свидетельствует ретикулоцитоз и уменьшение продолжительности жизни эритроцитов;
- значительная величина селезенки, обуславливающая компрессионные осложнения, повторные инфаркты селезенки;
- осложнения внутри- и внепеченочной гипертензии с клиническими проявлениями.
Противопоказаниями к спленэктомии могут быть:
- ДВС-синдром,
- высокий лейкоцитоз,
- увеличение печени,
- полиорганная недостаточность.
Предоперационная подготовка у гематологических больных имеет ряд специфических особенностей в связи с частым развитием геморрагического диатеза. Перед вмешательством необходимо добиться максимального уменьшения кровоточивости с помощью гемостатических растворов, переливания крови и кровезаменителей, сосудоукрепляющих средств.
Как метод лечения спленэктомия используется не только при онкологических, но и при других заболеваниях крови.
Гемолитические анемии – группа наследственных и приобретенных заболеваний, характеризующихся повышенным внутритканевым и внутри сосудистым разрушением эритроцитов.
Спленэктомия как метод лечения применяется при каждой из перечисленных форм гемолитических анемий.
Микросфероцитарная анемия (болезнь Минковского-Шоффара) – наследственное заболевания, обусловленное дефектом белков мембраны эритроцитов, приобретающих сферическую форму с последующим их раз-рушением макрофагами селезенки. Наиболее эффективным методом лечения данного заболевания является спленэктомия, приводящая к клиническому выздоровлению.
Ниже приведены показания к оперативному вмешательству, определенные как абсолютные и относительные.
- выраженная анемия с клиническими проявлениями, гемолитическими кризами;
- осложнения заболевания желчной коликой и камнем в желчном пузыре;
- осложнения трофическими язвами голени;
- упорная желтуха.
- кризовое течение заболевания (гемолитические кризы сменяются периодами анемии);
- большая величина селезенки и появление признаков гиперспленизма;
- абсолютные показания, но при меньшей степени их выраженности.
Наличие камней в желчном пузыре требует одновременного удаления и желчного пузыря, и селезенки. При других наследственных гемолитических анемиях (серповидноклеточная анемия, талассемия) спленэктомия производится в случае значительного увеличения селезенки и развития лейкопении и тромбоцитопении.
Приобретенные аутоиммунные гемолитические анемии – это заболевания, обусловленные образованием антител к собственным антигенам эритроцитов, что ведет к их разрушению. Аутоиммунные гемолитические анемии могут быть идиопатическими (возникающие без известной причины) и симптоматическими (развивающиеся на фоне других известных заболеваний, чаще всего аутоиммуных – СКВ, гепатит, тиреоидит, хронический лимфолейкоз, СПИД).
Препаратами выбора при лечении данного заболевания являются глюкокортикостероиды. Больным, у которых применение глюкокортикостероидов не дает ожидаемого эффекта или возникает необходимость в постоянном приеме препарата, а также в случае рецидива гемолиза после отмены преднизолона или развития осложнений в результате проводимой глюкокортикостероидной терапии, рекомендуется спленэктомия.
Согласно Л.И. Идельсону (1985 г.), оперативное вмешательство можно рекомендовать при аутоиммунной гемолитической анемии пациентам, вынужденным более 4-5 месяцев постоянно принимать преднизолон или имевшим частые рецидивы в течение года, когда перерывы в лечении преднизолоном не превышают 2 месяца. Спленэктомия дает положительный эффект в 60% случаев. У больных гемолитической анемией, обусловленной гемолизом, операция не предотвращает гемолитические кризы, но они наблюдаются реже, чем до спленэктомии, и легче купируются глюкокортикостероидами; таким образом, и в данном случае положительный эффект от спленэктомии очевиден.
Апластическая анемия – заболевание кроветворной системы, характеризующееся депрессией кроветворения, развитием панцитопении и жировым перерождением костного мозга. Существует несколько этиологических форм апластической анемии – идиопатическая, конституциональная форма (анемия Фанкони), наследуемая по аутосомно-рециссивному типу; приобретенная, вызываемая физическими и химическими агентами; приобретенная, развивающаяся по механизму идиосинкразии после приема некоторых лекарственных препаратов (левомицетин, бутадион, препараты золота); приобретенная, вызываемая хроническим активным гепатитом; апластическая анемия при беременности; анемия, развивающаяся при других заболеваниях: цито-мегаловирусная инфекция, зоб Хашимото, туберкулез легких.
Лечебная программа при апластической анемии состоит из нескольких этапов.
1-й этап: лечение антилимфоцитарными глобулинами, циклоспорином.
2-й этап: пересадка костного мозга и лечение колониестимулирующими факторами.
3-й этап: выполнение спленэктомии.
4-й этап: трансфузия эритроцитов, десферанотерапия, трансфузии тромбоцитов, лечение иммуноглобулинами.
Как видно из вышеприведенной схемы, спленэктомия является одним из основных методов лечения. Л.И. Дворецкий и П.А. Воробьев (1994) считают, что данное вмешательство показано при отсутствии эффекта от глюкокортикоидов всем больным, если они не имеют септических осложнений, а также при подростковой форме парциальной клеточной аплазии.
В день операции необходимо увеличить дозу преднизолона в 2-3 раза по сравнению с исходной. Для профилактики кровотечения вводится концентрат тромбоцитов (3-4 дозы от одного донора).
Положительный эффект спленэктомии наблюдается у 84% больных, он обусловлен уменьшением продукции антител против кроветворных клеток, а также снижением секвестрации крови. Но могут быть и противопоказания к спленэктомии (О.К. Гаврилов, 1987 г.), приводимые ниже.
- Быстрый и стойкий положительный эффект, достигаемый другими методами лечения.
- Выраженный геморрагический синдром.
- Гипокоагуляция не обусловленная тромбоцитопенией (фибриногенопения, высокая активность фибринолиза и др.).
- Высокий относительный лейкоцитоз (в периферической крови — 80% и более, в костном мозге — 50% и более), стойко удерживающийся несколько месяцев.
- Пожилой возраст больного.
Идиопатическая тромбоцитопеническая пурпура (болезнь Верльгофа) – форма геморрагического диатеза, обусловленного ускорением разрушения тромбоцитов под влиянием антитромбоцитарных антител, причина которых неизвестна. Идиопатическая тромбоцитопеническая пурпура является аутоиммунным заболеванием, развивающимся в результате воздействия антитромбоцитарных антител класса Ig J. Срок жизни тромбоцитов при этом заболевании резко укорочен (от нескольких часов до 1-2 дней вместо 8-10 дней у здоровых людей). Секвестрация тормбоцитов происходит в системе фагоцитирующих мононуклеаров, в основном в селезенке, поэтому вторым эта-пом лечебной программы при идиопатической тромбоцитопенической пурпуре является спленэктомия,проводимая после терапии глюкокортикоидами.
Показания к спленэктомии при ИТП приведены ниже.
Механизм положительного действия спленэктомии заключается в уменьшении разрушения тромбоцитов, увеличении продолжительности их жизни. В день операции и в послеоперационном периоде дозу преднизолона увеличивают в 2 раза по сравнению с дозой, применявшейся в процессе лечения. Прием глюкокортикоидов после вмешательства продолжают до тех пор, пока не нормализуется число тромбоцитов, затем эти препараты постепенно отменяют. Обычно после спленэктомии наблюдается быстрый подъем тромбоцитов в крови, поэтому операция чрезвычайно эффективна для больных с угрожающим жизни кровотечением.
Полные и стойкие ремиссии у пациентов с идиопатической тромбоцитопенической пурпурой наступают в 50-60% случаев; рецидивирование заболевания после оперативного вмешательства может быть обусловлено добавочной селезенкой, которую следует удалить, или повышенным разрушением тромбоцитов в печени. При остро протекающей тромбоцитопении с выраженным геморрагическим синдромом должна проводиться срочная спленэктомия на фоне интенсивной терапии глюкокортикоидами и трансфузий тромбоцитов.
Обострение идиопатической тромбоцитопенической пурпуры во время беременности требует выполнения спленэктомии при любом сроке беременности.
Необходимо отметить, что показания к спленэктомии следует выставлять после обсуждения каждого конкретного случая консилиумом специалистов, и проводить данное вмешательство после тщательного обследования и предоперационной подготовки больного. Оптимальным видом оперативного доступа для выполнения спленэктомии является лапароскопический, однако следует учитывать ряд особенностей, таких, как ограничения к наложению пневмоперитонеума, анатомические условия (размеры органа, спаечный процесс, висцеральное ожирение), материально-техническая база клиники, квалификация и мануальные навыки хирургической бригады, определяющие исход оперативного вмешательства.
Полезные ссылки на различные разделы сайта по вопросам оперативного лечения болезней крови:
Источник: www.puchkovk.ru
Патологии селезенки

Селезенка расположена в левом подреберье, за желудком, имеет сравнительно небольшой размер (10-16 см.) и вес: около 170 гр. в норме. Это 1/800 от массы тела человека. Но даже с таким весом — это самый большой периферический иммунный орган человека.
Интересные факты о селезенке:
1. Она крайне важна для иммунитета человека, особенно в возрасте до 50 лет. Но! И без селезенки человек может вполне полноценно жить, без дополнительного лечения.
2. Селезенка не несет основной роли детоксикации в организме, однако удивительна статистика: у большинства людей после удаления селезенки развивается непереносимость алкоголя…
3. До рождения ребенка, во внутриутробном периоде она играет роль кроветворную. Производит в том числе красные кровяные тельца (эритроциты). А после рождения – берет на себя роль «утилизатора» отживших эритроцитов.
4. Ранее ее считали эндокринной железой – органом, который выделяет ряд биологически активных веществ. Потом, не найдя выводных протоков, эту функцию у селезенки исключили. А в последние годы снова появились данные о прямом ее влиянии на деятельность костного мозга (на кроветворение).
Такой вот интересный и полный сюрпризов орган.
Функции селезенки
- Продукция, дифференцировка и созревание лимфоцитов – основных клеток иммунитета.
- Выделение из крови, удержание и утилизация «состарившихся» эритроцитов. Это почти 180 млрд. красных кровяных телец в сутки.
- Хранение стратегического запаса форменных элементов крови. Особенно тромбоцитов, до 30% от их общего количество содержится в селезенке. Именно отсюда эти клетки (тромбоциты, макрофаги) в случае экстренной необходимости могут в большом количестве выбрасываться в кровь и помогать организму справляться с экстремальными ситуациями.
- Фагоцитоз (поглощение, утилизация) антигенов (чужеродных частиц) из крови.
- Регулирующее влияние на кроветворение в красном костном мозге.
Участие в кроветворении и создании иммунных клеток – эта роль селезенки иногда является причиной ее патологии, приводящей к необходимости удаления органа целиком. Спленэктомия/удаление селезенки/ при болезнях крови – операция, вызванная необходимостью. Когда есть прямая угроза значительных кровотечений из переполненного кровью органа, когда селезенка удаляет из крови слишком много эритроцитов, вследствие аномалии своего строения или аномалий эритроцитов пациента. Или, когда увеличение органа приносит много страданий пациенту, вызывает абдоминальных болевой синдром, вызывает дисфункцию соседних органов.
Заболевания крови, при которых могут прибегнуть к спленэктомии:
- Гемолитические анемии.
- Микросфероцитарные анемии.
- Серповидноклеточная анемия, талассемия.
- Апластическая анемия.
- Идиопатическая тромбоцитопеническая пурпура.
- Полицитемия (эритремия) 3 ст.
- Хронический миелолейкоз.
- Сублейкемический миелоз.
- Хронический лимфолейкоз.
Другие болезни селезенки.
Те многочисленные болезни крови, когда в патологический процесс вовлекается селезенка – не единственные причины патологии органа, требующие операции или пристального внимания врачей.
Есть и врожденные аномалии строения. Такие случаи чаще всего выявляются случайно, еще в детстве, на УЗИ органов брюшной полости, которые делают по другим причинам.
Патологии вне болезней системы кроветворения:
- Добавочные дольки селезенки.
- Добавочная селезенка.
- Кисты селезенки врожденные (истинные).
- Кисты приобретенные (ложные), часто бывают паразитарными.
- Другие доброкачественные опухоли – гемангиомы, лимфангиомы, лимфомы, гамартомы, фибромы, эндотелиомы.
- Травмы селезенки. Открытые и закрытые разрывы органа.
- Абсцессы.
- Инфаркты селезенки. Чаще они все же вызваны болезнями крови, но не редки и инфекционные заболевания, как причина.
- Портальная гипертензия с гиперспленизмом и спленомегалией.
- Амилоидная дистрофия селезенки.
При некоторых из перечисленных болезней необходимо оперировать срочно: разрывы, абсцессы.
Некоторые случаи требуют наблюдения, дообследования – например, доброкачественные опухоли.
Можно сказать однозначно: в любом возрасте пациента врачи очень осторожно решают вопрос о полном удалении органа. И, если этого можно избежать, орган оставляют всегда.
Если все же операция неизбежна, стараются прибегнуть к органосохраняющей операции и удаляют лишь часть органа, ушивая рану. Или выполняют аутотрансплантацию участков селезенки в большой сальник.
Паренхима селезенки очень хрупкая и швы легко прорезываются. Поэтому раньше мало прибегали к удалению доли селезенки, предпочитали убирать орган целиком. Но, с развитием медицинских технологий и оперативных техник, стали доступнее некоторые техники остановки кровотечения в этом анатомически сложном органе: атравматичные иглы, аргоноусиленная коагуляция, применение аппарата LigaSure. С его небольшими браншами, обеспечивающими доступ в узкие оперативные пространства без больших рассечений. Хорошо зарекомендовали себя операции с применением тампонады, укутыванию ран селезенки тканью сальника.
Все чаще сейчас производится лапароскопическая спленэктомия. Открытым доступом (через разрез) оперируют все реже и по особым показаниям.
При лапароскопическом доступе, через несколько проколов на передней брюшной стенке, внутрь живота вводятся эндоскопические инструменты, камера и проводятся необходимые манипуляции.
Техника операции, вид доступа и объем резекции, как всегда, очень индивидуальны и рассматриваются в каждом отдельном случае персонально. А вот оснащенность нашей клиники оборудованием, опыт хирургов позволяет выбирать варианты не из доступных в данном учреждении – а дает свободу выбора из всех возможных на сегодняшний день методов применить именно те, которые наилучшим образом подходят конкретному пациенту в конкретный момент времени.
Источник: uniclinic.pro
Новообразования селезенки (опухоли селезенки, neoplasms, spleen tumors)
Новообразования селезенки: причины появления, симптомы, диагностика и способы лечения.
Селезенка — непарный орган, в основном состоящий из лимфоидной ткани, отвечает в организме человека за кроветворение, иммунитет и кровоснабжение. Новообразования селезенки представляют собой очаговые разрастания морфологически измененной опухолевой ткани в паренхиме селезенки.
Наиболее частой патологией селезенки являются кисты – полости, заполненные жидкостью и отделенные от окружающих тканей капсулой. К доброкачественным опухолям селезенки относятся гемангиомы (опухоли сосудистого происхождения), лимфангиомы, лимфомы (опухоли лимфоидной ткани), эндотелиомы, гамартомы, фибромы.
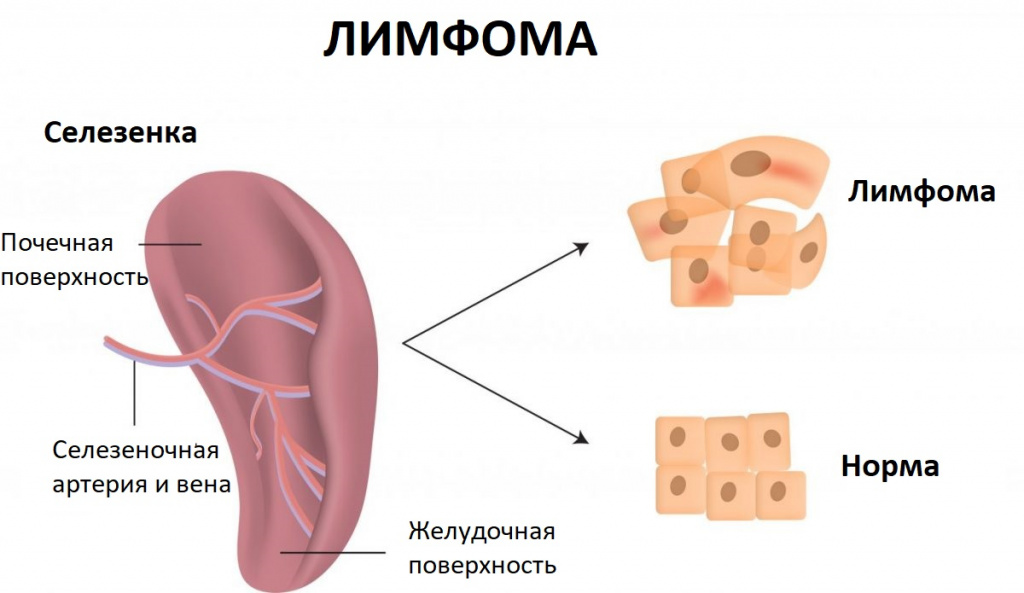
Систематизация опухолей селезенки осуществляется с учетом их морфологического строения, степени агрессивности, расположения основного очага. При развитии опухоли из лиенальных тканей (тканей селезенки), отсутствии системного поражения лимфоидных образований и костного мозга говорят о первичных селезеночных новообразованиях. Первичные опухолевые поражения органа в большинстве случаев выявляют у женщин в молодом и среднем возрасте. Распространенность первичных опухолей в популяции очень низкая и не превышает 0,003%. Масса опухолевой ткани колеблется в диапазоне от 20 г до 5 кг.
Вторичные процессы встречаются чаще, специфические изменения в паренхиме органа определяются у 90% больных лимфомой Ходжкина, в селезенку могут метастазировать до 10% злокачественных объемных образований. Вторичные опухоли являются следствием заболеваний других органов и систем, в том числе болезней крови, иммунных патологий, опухолей, системных заболеваний или повреждений (травм) селезенки. К ним относятся: инфаркт селезенки, перекрут ножки селезенки, абсцесс селезенки, разрыв селезенки, киста селезенки, доброкачественные и злокачественные образования селезенки.
Причины появления опухолей селезенки
Причины первичной опухолевой трансформации тканей селезенки окончательно не установлены. При вторичных новообразованиях процесс провоцируется системным поражением лимфоидной ткани или метастатическим распространением клеток. Точных доказательств, подтверждающих наследственный характер неоплазии, нет. По мнению специалистов, возможными этиологическими факторами первичных и вторичных селезеночных новообразований являются:
Воздействие повреждающих факторов. Патологическое разрастание тканей селезенки может происходить под воздействием ионизирующего излучения, инфекционных агентов, вирусов с онкогенным действием. Помимо этого, развитие неоплазии иногда связывают с влиянием полиароматических углеводородов и никотина, обладающих канцерогенным потенциалом. Иногда заболевание возникает на фоне ишемии или прямого повреждения паренхимы селезенки при травмах, а также вследствие паразитарного поражения органа.
Наличие внеселезеночных опухолей. Вторичное опухолевое изменение характерно для злокачественных лимфопролиферативных процессов — лимфогранулематоза, ретикулосарком, лимфолейкоза. В некоторых случаях поражение селезенки является единственным проявлением этих онкологических заболеваний. Метастазы в селезенку наблюдаются редко.
Классификация заболеваний
Существующие классификации кист селезенки являются модификацией классификации R. Fowle (1940), которая дает представление о разнообразии происхождения кист селезенки:
- врожденные,
- неопластические (гемангиома, эпидермоидные, лимфангиома, дермоидные).
- травматические,
- дегенеративные,
- воспалительные.
I. Опухолеподобные изменения:
а) непаразитарная киста,
б) гамартома.
II. Васкулярные опухоли:
- гемангиома,
- лимфангиома,
- гемангиоэндотелиома,
- гемангиоперицитома;
- гемангиосаркома,
- лимфангиосаркома,
- гемангиоэндотелиальная саркома,
- злокачественная гемангиоперицитома.
а) болезнь Hodgkin,
б) неходжкинская лимфома,
в) плазмоцитома,
г) лимфоподобные заболевания:
- макрофолликулярная псевлолимфа (опухоль Castleman),
- локализованная реактивная лимфоидная гиперплазия,
- воспалительная псевдоопухоль.
а) липома, ангиолипома, миелолипома,
б) злокачественная фиброзная гистиоцитома,
в) фибросаркома,
г) лейомиосаркома,
д) злокачественная тератома,
е) саркома Kaposi.
Симптомы новообразований селезенки
При малых размерах опухолей заболевание длительное время протекает бессимптомно с минимальной выраженностью клинических проявлений. У пациента наблюдается синдром «малых признаков»: утомляемость, слабость, ухудшение работоспособности, потеря аппетита, депрессия, снижение массы тела. По мере прогрессирования опухоли (вплоть до разрыва селезенки) пациента начинают беспокоить боли постоянного характера, возникает тяжесть в области левого подреберья, чувство распирания, асимметрия и увеличение живота, длительная субфебрильная температура, болезненные ощущения в левых отделах брюшной полости. Иногда боль иррадиирует в левое надплечье и плечо. При значительном увеличении размеров селезенки и вовлечении в процесс соседних органов могут наблюдаться расстройства мочеиспускания, не поддающаяся медикаментозной терапии артериальная гипертензия, отеки нижних конечностей.
Диагностика новообразований селезенки
Диагностирование опухолей селезенки в большинстве случаев затруднено, что связано со скудной клинической симптоматикой данного заболевания. Новообразования чаще всего обнаруживаются случайно во время профилактических осмотров. План обследования пациента с подозрением на опухоль селезенки включает следующие инструментальные и лабораторные методы:
- Ультразвуковое исследование органов брюшной полости позволяет визуализировать структуру паренхимы, оценить размеры и топографию органа. Иногда дополнительно назначают ультразвуковую допплерографию селезенки, по результатам которой можно судить о кровоснабжении подозрительных узлов, скорости кровотока в селезеночных артериях, венах.
- Компьютерная томография брюшной полости с болюсным внутривенным введением контрастного вещества помогает отграничить неизмененную паренхиму от опухолевых очагов, которые не накапливают контраст. Компьютерная томография имеет высокую информативность и обеспечивает обнаружение опухолей в 95% случаев.
Источник: www.invitro.ru
