Во время проведения операции по удалению (экстракции) разрушенного зуба, стоматолог нарушает в ротовой полости структуру мягких и костных тканей. Для снижения интенсивности посттравматических болей, возникающих после этой процедуры, показано применение анальгетиков. Нимесил после удаления зуба обладает высокой эффективностью в отношении купирования болевого синдрома.
Нимесил Показание Применение
Как принимать Нимесил после удаления зуба
Прежде чем приступить к удалению зуба, стоматолог снижает чувствительность операционного поля посредством местного обезболивания. В случае экстракции жевательных зубов применяется проводниковая анестезия, при необходимости удаления резцов или клыков показано проведение инфильтрационной анальгезии.
Посттравматический болевой синдром возникает после того, как заканчивается время действия обезболивающего средства. Его интенсивность зависит от следующих факторов:
- индивидуальные особенности организма, уровень болевого порога;
- сложность и продолжительность врачебного вмешательства;
- наличие воспалительной реакции в оперируемом участке.
После удаления зуба в десне образуется рана, в которой на протяжении получаса с момента операции формируется кровяной сгусток. Заживление лунки происходит в течение 15-20 дней после экстракции зубной единицы, а полное восстановление тканей в этом участке наблюдается через 1-2 месяца.
Посттравматический болевой синдром продолжается на протяжении 2-3 дней после проведения оперативного вмешательства. Если дискомфортные ощущения сохраняются дольше этого времени, их интенсивность нарастает, повышается температура тела, появляется отек мягких тканей и неприятный запах изо рта – это свидетельствует о развитии осложнений. В этом случае необходимо срочно обратиться для консультации к стоматологу-хирургу.
Для купирования болевого синдрома в послеоперационный период в стоматологической практике применяется ненаркотический анальгетик Нимесил. Этот лекарственный препарат относится к последнему поколению нестероидных противовоспалительных средств. На организм Нимесил оказывает комплексное воздействие:
- препятствует развитию воспалительной реакции;
- обладает жаропонижающим эффектом;
- способствует снижению интенсивности боли в послеоперационный период.
Развитие воспалительной реакции в патологическом участке происходит в результате выработки особых липидных веществ – простагландинов. Они начинают образовываться в ответ на синтез фермента циклооксигеназы (ЦОГ-2). Терапевтическое действие Нимесила обусловлено свойствами его активного компонента – нимесулида. Это вещество ингибирует (блокирует) в патологическом очаге процессы образования ЦОГ-2, в результате чего купируются сопутствующие воспалению симптомы – повышенная температура и болевые ощущения.

С целью облегчения состояния после удаления зуба стоматолог назначает курсовой прием Нимесила в течение 2-3 дней. При использовании этого лекарственного препарата в послеоперационный период следует соблюдать такие рекомендации:
- Однократно можно принимать только один пакетик с гранулятом для приготовления суспензии. Каждое саше содержит 2 г фармацевтического порошка (100 мг нимесулида), что соответствует разовой дозе лекарства. В случае превышения этой дозировки возрастает риск возникновения побочных реакций со стороны различных систем органов.
- Содержимое одного пакетика разбавляют 100 мл теплой кипяченой воды (половина стакана) и размешивают до полного растворения гранул.
- Полученную суспензию следует выпить сразу после приготовления. Заготавливать впрок лекарственный раствор нельзя.
- Принимать Нимесил нужно после еды. В противном случае составляющие компоненты препарата могут раздражать слизистые оболочки пищеварительного тракта.
- Следует выдерживать временной интервал в 12 часов между повторными приемами лекарственного средства. В случае более частого употребления суспензии возникает риск передозировки нимесулида и развития побочных эффектов.
Продолжительность курсового приема Нимесила после удаления зуба назначает стоматолог индивидуально для каждого. При этом врач учитывает сложность проведенного оперативного вмешательства, а также данные предварительно собранного анамнеза.
Максимальная продолжительность курсового применения Нимесила – 14 дней. При снижении интенсивности болевого синдрома, присутствующего в послеоперационном периоде, от использования этого лекарства необходимо отказаться. Чем раньше будет прекращен прием Нимесила, тем меньше вероятность развития побочной симптоматики.
Применение порошка после удаления зуба мудрости
Удаление третьих моляров (зубов мудрости, восьмерок) в сравнении с операциями по экстракции других видов зубов – наиболее сложная врачебная манипуляция. Довольно часто проведение этой процедуры осложняется анатомическими особенностями причинной зубной единицы (деформированные корни, поперечное положение в десне и другие).
Поскольку удаление зуба мудрости – высокотравматичная операция, продолжительность восстановительного периода после ее проведения увеличивается. При этом у всех пациентов помимо болевого синдрома в послеоперационном периоде наблюдаются следующие патологические симптомы:
- отек мягких тканей, прилегающих к участку врачебного вмешательства;
- стесненное открывание рта;
- временное онемение челюсти, спровоцированное травмой нервных окончаний, располагающихся в этой зоне.

Прием Нимесила после удаления зуба мудрости способствует снижению силы болевого синдрома, ускорению процессов заживления, уменьшению интенсивности сопутствующих симптомов. Благодаря способности нимесулида ингибировать развитие воспалительного процесса послеоперационные отеки в зоне врачебного вмешательства имеют незначительные размеры и сохраняются непродолжительное время.
Правила приема Нимесила в случае удаления зуба мудрости аналогичны условиям использования этого лекарственного препарата после экстракции зубов других видов. Единственное дополнение к общим рекомендациям – курсовое применение этого анальгетика может продолжаться в течение двух недель.
Возможные побочные эффекты
Как любое синтетическое фармакологическое средство, Нимесил способен спровоцировать проявление побочных эффектов. Характер нежелательной реакции, ее интенсивность определяется индивидуальными особенностями организма и наличием патологических изменений в работе различных систем органов.
Прием Нимесила может привести к появлению следующих нежелательных симптомов:

- изменение клинических показателей крови (анемия);
- психоэмоциональные изменения – раздражительность, тревожность, эпизоды ночных кошмаров;
- лабильность артериального давления или стойкое его повышение;
- учащение сердцебиения;
- нарушения в работе желудочно-кишечного тракта – тошнота, рвота, усиленное газообразование, запор или диарея;
- дисфункция мочевыделительной системы (задержка мочеиспускания);
- сокращение остроты зрения;
- развитие общей слабости, сонливость;
- аллергические высыпания.
При любых изменениях самочувствия на фоне приема Нимесила использование лекарства следует отменить и в кратчайшие сроки обратиться для консультации к терапевту.
Противопоказания
Нимесил категорически запрещено применять пациентам, в анамнезе которых присутствует:
- повышенная чувствительность к действию любого из компонентов препарата;
- гиперергические реакции, вызванные нестероидными противовоспалительными средствами (бронхоспазм, ринит, крапивница);
- язвенные поражения желудочно-кишечного тракта;
- склонность к возникновению внутренних кровотечений;
- функциональная недостаточность печени или почек;
- наличие острого инфекционного процесса, сопровождающегося значительным повышением температуры тела;
- сердечная недостаточность;
- беременность и лактационный период;
- возраст меньше 12 лет;
- алкогольная или наркотическая зависимость.
Для исключения развития тяжелых осложнений в послеоперационном периоде, следует заранее предупредить стоматолога о наличии любых острых и хронических заболеваний.
Только обладая всей информацией о состоянии здоровья пациента, врач сможет подобрать оптимальный анальгетик для купирования посттравматических симптомов.
Аналоги средства
На фармацевтическом рынке присутствуют десятки видов препаратов, являющихся структурными аналогами Нимесила. Схожесть терапевтического эффекта и возможного побочного воздействия на организм этих лекарственных средств обусловлены единым активным компонентом – нимесулидом. Согласно отзывам многих людей, результат использования этих препаратов ничем не отличается от приема Нимесила. При этом многие аналоги стоят значительно дешевле этого анальгетика.
Примеры лекарственных средств, которые можно использовать в качестве заменителя Нимесила:

- таблетки Кокстрал;
- таблетки Апонил;
- таблетки и суспензия Нимегезик;
- гранулят для приготовления суспензии Месулид;
- таблетки Новолид;
- таблетки Нимулид;
- таблетки Пролид;
- таблетки Амеолин.
Это неполный перечень фармацевтических средств. В каждой аптеке присутствует несколько видов структурных аналогов Нимесила. Полную информацию об имеющихся заменителях этого анальгетика можно получить у провизора.
Нельзя самостоятельно выбирать препарат для купирования болевого синдрома после экстракции зуба. Только стоматолог может подобрать анальгезирующее средство, прием которого окажет максимальный терапевтический эффект и не нанесет вреда организму. В некоторых случаях (низкий болевой порог, сильная воспалительная реакция) врач может назначить применение обезболивающих препаратов, в составе которых присутствует другое активное вещество, например, Кетанов.
Источник: kosmetik-dent.ru
Нестероидные противовоспалительные средства при остеохондрозе: польза и вред
Нестероидные противовоспалительные средства — препараты первого выбора при остеохондрозе: их сразу назначают при сильных болях в спине. Чаще всего НПВС используют в виде таблеток или внутримышечных инъекций. Мази применяют реже из-за сравнительно низкого обезболивающего действия.
Боль при остеохондрозе в 70-80% случаев имеет миогенную природу. Она возникает из-за спазма, микротравматизации или кислородного голодания паравертебральных мышц. Поэтому при остеохондрозе вместе с НПВС так часто назначают миорелаксанты и препараты, улучшающие микроциркуляцию в тканях.
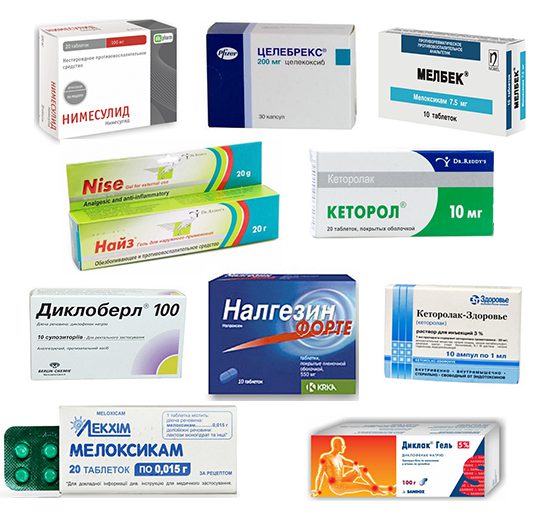
Примерно в 20% случаев болевой синдром возникает вследствие дисфункции фасеточных суставов позвоночника. И только у 5% больных причиной болей в спине является повреждение межпозвонковых дисков. Применение миорелаксантов у этих двух категорий пациентов обычно дает менее выраженный эффект. Поэтому им вместе с НПВС назначают хондропротекторы.
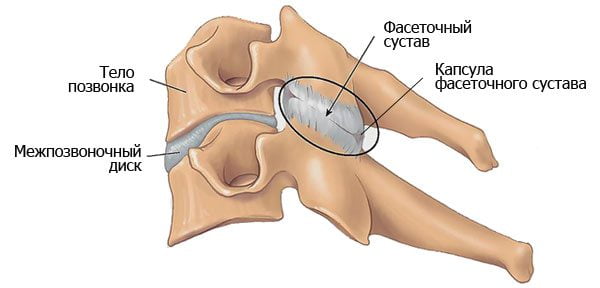
Выявить причину болевого синдрома при остеохондрозе может лишь опытный врач. На миогенный характер болей обычно указывает наличие так называемых триггерных точек, надавливание на которые вызывает у больного резкий дискомфорт. Патологические изменения в межпозвоночных дисках и суставах обнаруживаются только с помощью МРТ.
Механизм действия лекарств
НПВС оказывают обезболивающее, противовоспалительное и антипиретическое действие. У каждого препарата все эти эффекты выражены в разной степени: воспаление лучше всего снимают Диклофенак и Индометацин, а боль – Кеторолак, Кетопрофен, Метамизол. Аспирин оказывает также кроворазжижающее и дезагрегантное действие.
Нестероидные противовоспалительные препараты — наиболее безопасное средство при остеохондрозе. По сравнению с кортикостероидными гормонами они вызывают меньше побочных эффектов. А в отличие от местных анестетиков они не только снимают боль, но и купируют воспалительный процесс. НПВС не нужно колоть в паравертебральные ткани, что сопряжено с определенным риском.
Первым нестероидным противовоспалительным средством была салициловая кислота. Ее получили в 1829 году из коры ивы. До этого для борьбы с болью использовали исключительно опиаты, которые угнетали дыхание, вызывали быстрое привыкание, негативно влияли на психику людей.
Доктор Антон Епифанов понятным языком объясняет природу действия НПВС:
Эффекты от использования НПВС:
- анальгезирующий. Лекарства хорошо угнетают боль низкой и средней интенсивности в мышцах и суставах. Однако при висцеральных болях они уступают по силе наркотическим анальгетикам;
- противовоспалительный. Лекарства угнетают воспалительные процессы и тормозят синтез коллагена, предупреждая склерозирование тканей. Все НПВС имеют менее выраженную противовоспалительную активность, чем кортикостероиды, однако лучше их купируют болевой синдром;
- жаропонижающий. НПВС при остеохондрозе стабилизируют температуру тела лишь в случае гипертермии. Однако они никак не влияют на нормальную температуру, что отличает их от гипотермических средств вроде Хлорпромазина;
- антиагрегантный. Имеется у препаратов, ингибирующих ЦОГ-1, и отсутствует у селективных ингибиторов ЦОГ-2. Путем угнетения агрегации тромбоцитов НПВС улучшают кровообращение в тканях. Самым мощным дезагрегантным действием обладает Аспирин. При остеохондрозе этот препарат используют редко.
Иногда нестероидные препараты при остеохондрозе оказываются малоэффективными. Причин этому может быть несколько. Во-первых, лекарства могут плохо проникать в очаг воспаления из-за плохого кровообращения. Во-вторых, боли вызваны не воспалительным процессом, а мышечными спазмами. В-третьих, причиной болезненных ощущений может быть не остеохондроз, а более серьезная патология.
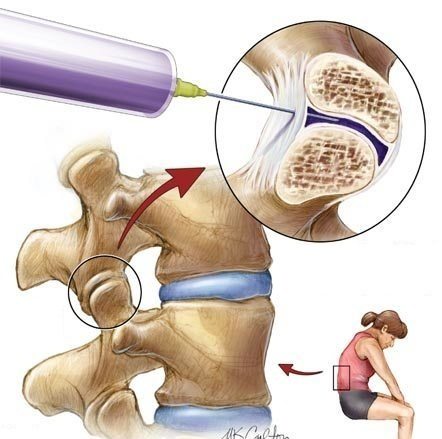
Схема проведения блокады.
При неэффективности системного применения НПВС (таблетки, уколы) лекарства лучше вводить местно. Для паравертебральных блокад можно использовать как нестероидные, так и стероидные противовоспалительные средства. Их колют больному вместе с ненаркотическими анальгетиками (Лидокаин, Бупивакаин). Для борьбы с миогенными болями используют миорелаксанты (Толперизон, Баклосан, Тизанидин).
Термин «нестероидные» был введен, чтобы продемонстрировать отличие НПВС от кортикостероидов. Последние — это гормональные средства, вызывающие массу побочных эффектов. При остеохондрозе их назначают только местно, в виде мазей или локальных инъекций.
Что такое селективные и неселективные ингибиторы циклооксигеназы
Лекарства из группы НПВС купируют боль путем угнетения продукции простагландинов – веществ, повышающих чувствительность ноцицепторов к медиаторам боли. Препараты делают это путем блокады циклооксигеназ, участвующих в синтезе простагландинов.
Открыто несколько групп этих ферментов:
- ЦОГ-1. Присутствует в организме здорового человека и выполняет важные физиологические функции. Угнетение этого фермента приводит к нежелательным побочным эффектам: бронхоспазму, задержке воды в организме, обострению гастрита или язвы желудка;
- ЦОГ-2. Образуется только в определенных ситуациях, например, при воспалительных процессах в организме. Подавление активности этого фермента лежит в основе противовоспалительного действия НПВС;
- ЦОГ-3. Играет большую роль в появлении боли и лихорадки, но не учавствует в развитии воспалительных процессов. ЦОГ-3 лучше всего угнетается Парацетамолом, который практически не влияет на все остальные циклооксигеназы.
Неселективные ингибиторы ЦОГ — препараты, которые действуют сразу на все группы циклооксигеназ. Эти средства имеют выраженное противовоспалительное действие, однако вызывают массу побочных эффектов. Их нельзя принимать людям с бронхиальной астмой и язвенной болезнью.
Чем слабее препарат ингибирует 1 тип циклооксигеназы, тем он безопасней. Ибупрофен и Диклофенак слабо угнетают ЦОГ-1, хотя относятся к группе неселективных НПВС. Эти лекарства намного безопасней Аспирина, Кетопрофена, Индометацина и Пироксикама.

Селективные ингибиторы циклооксигеназы оказывают избирательное действие. К примеру, Нимесулид и Мелоксикам угнетают только второй тип фермента. Благодаря этому лекарства вызывают меньше побочных эффектов, а использовать их можно даже людям с язвенной болезнью и бронхиальной астмой.
Селективные ингибиторы имеют разную фармакологическую активность: некоторые из них сильнее, чем остальные.
Для борьбы с болью и высокой температурой используйте Парацетамол, который угнетает ЦОГ-3. При выраженном воспалительном процессе старайтесь применять Целекоксиб или Рофекоксиб — мощные селективные ингибиторы ЦОГ-2.
НПВС, которые можно использовать при остеохондрозе
В нашей стране при остеохондрозе чаще всего применяют несколько противовоспалительных препаратов. К ним относятся Диклофенак, Кетопрофен и Ибупрофен. Все они являются либо неселективными, либо слабыми селективными ингибиторами циклооксигеназы. Эти препараты не являются самыми качественными и действенными среди всех НПВС. Их широкое использование можно объяснить доступностью и низкой ценой.

Таблица 1. Лекарства из группы НПВС, которые можно использовать при остеохондрозе
| Действующее вещество | Торговые названия | Особенности действия |
| Диклофенак | Наклофен, Диклак, Ортофен | Диклофенак — самый популярный НПВС в мире. Он относительно хорошо переносится пациентами и оказывает выраженное противовоспалительное и обезболивающее действие. Применяется в виде таблеток, ректальных свечей, мазей, гелей, внутримышечных инъекций |
| Ибупрофен | Долгит, Мотрин, Бруфен | По эффективности Ибупрофен практически не уступает Диклофенаку. Препарат обладает выраженным жаропонижающим и обезболивающим действием. Хорошо переносится больными и сравнительно редко вызывает у них побочные эффекты. Ибупрофен — самый безопасный для желудка препарат. Он разрешен для лечения беременных и детей. Средство выпускается в форме таблеток и геля для наружного применения |
| Метамизол | Анальгин, Баралгин М, Новалгин | Обладает слабым противовоспалительным действием, но очень хорошо купирует болевой синдром. Имеет спазмолитическую активность, что отличает его от всех остальных НПВС. Назначается в виде таблеток, внутримышечных или внутривенных инъекций |
| Кетопрофен | Фастум, Быструмгель, Кетонал, Флексен | Сильнодействующее НПВС. Активно угнетает ЦОГ-1, из-за чего при системном применении вызывает побочные эффекты. Поэтому препараты на основе Кетопрофена врачи стараются назначать в виде мазей и гелей |
| Нимесулид | Нимесил, Найз | Препарат безопасен, но обладает менее выраженным действием, чем другие НПВС. При остеохондрозе его используют редко |
| Парацетамол | Панадол, Эффералган, Калпол | Хорошо купирует болевой синдром и снижает температуру, но оказывает слабое противовоспалительное действие. Используется при острых болях в спине в качестве анальгезирующего средства. Назначается в виде таблеток |
| Целекоксиб | Коксиб, Роукоксиб-Роутек, Дилакса, Целебрекс | Оказывает мощное обезболивающее и противовоспалительное действие, практически не вызывая побочных эффектов. Выпускается в виде капсул и таблеток для приема внутрь |
| Рофекоксиб | Виокс | Показан при сильных болях в спине. Очень сильный препарат, практически не вызывает побочных эффектов |
Один и тот же препарат может выпускаться под разными торговыми названиями. Лекарства с одним и тем же действующим веществом практически ничем не различаются (кроме производителя и цены). Нет смысла платить больше, покупая более дорогой препарат.
При выборе обезболивающего средства обращайте внимание на действующее вещество, а не на цену. От состава препарата зависит его действие. Оригинальные лекарства практически всегда лучше дженериков.
Источник: sustavlive.ru
Трахеит
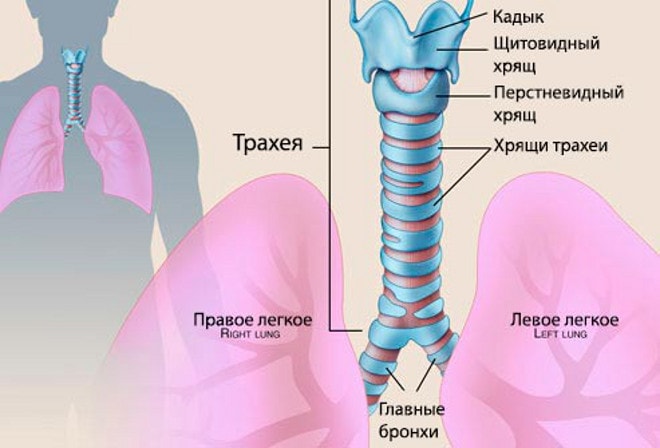
Трахеит – это воспаление слизистой оболочки трахеи. Трахея – часть воздухоносных путей, находящаяся между гортанью и бронхами. Гортань переходит в трахею на уровне VI или VII шейного позвонка, а заканчивается трахея, разделяясь на главные бронхи, уже на уровне IV-V позвонков грудного отдела. Таким образом, трахея представляет собой полую трубку длиной 10-15 см., которая, как и все воздухоносные пути, выстлана слизистой оболочкой. Слизистая оболочка может быть атакована возбудителем инфекции; если очаг воспаления располагается именно в трахее, то мы имеем дело с трахеитом.
Трахея относится к нижним дыхательным путям. Однако трахеит согласно общепринятой медицинской классификации принадлежит к группе заболеваний верхних дыхательных путей. Это объясняется, прежде всего, механизмом развития заболевания. Трахеит редко возникает изолированно. В большинстве случаев трахеит развивается на фоне воспаления, протекающего в носоглотке (ринит, фарингит) или гортани (ларингит).
Оставьте телефон –
и мы Вам перезвоним
Причины трахеита
Как правило, трахеит имеет инфекционное происхождение, и вызывается вирусами, бактериями или грибами. Возможно развитие трахеита аллергического происхождения. Чаще всего причиной трахеита являются вирусы (ОРВИ).
Респираторная инфекция (ОРВИ) атакует верхние дыхательные пути. Чтобы попасть глубже, ей нужно проделать более длительный путь, а значит, концентрация возбудителей заболевания там оказывается ниже. Но если заболевание развивается бурно, очаг воспаления распространяется все шире. Как говорят, инфекция «спускается» по дыхательным путям.
Так трахеит присоединяется к риниту и фарингиту (ринофаринготрахеит) или к ларингиту (ларинготрахеит). Довольно часто трахеит наблюдается при гриппе.
Инфекция может спуститься ниже трахеи – в бронхи. Если воспалительный процесс присутствует и в трахее и в бронхах, то такая разновидность заболевания называется трахеобронхитом.
Различают острый (до 2-х недель) и хронический трахеит. При хроническом трахеите заболевание проявляется в виде периодов обострений, которые сменяются периодами ослабления или временного исчезновения симптомов.
Факторы, способствующие развитию трахеита
Важным фактором, способствующим развитию трахеита, является нарушение носового дыхания. В норме воздух должен проходить через носовые ходы, где он согревается и увлажняется. Если нос заложен (причиной может быть насморк, искривление носовой перегородки, аденоиды, полипы и т.п.), приходится дышать через рот. В этом случае неподготовленный атмосферный воздух сразу же попадает в гортань и трахею. В результате, слизистая трахеи может подвергнуться:
- переохлаждению;
- воздействию загрязненного или слишком сухого воздуха;
- воздействию аллергенов.
Также развитию трахеита способствуют:
- курение. Табачный дым раздражает слизистую оболочку дыхательных путей;
- ослабление иммунитета;
- злоупотребление алкоголем. Алкоголь угнетает иммунную систему;
- заболевания сердца и почек, в результате которых ткани слизистой не получают достаточного питания, и некоторые другие заболевания.
Симптомы трахеита
Основной симптом трахеита – кашель. Также типичным симптомом трахеита является повышение температуры.
При трахеите бактериального и грибкового происхождения может наблюдаться затруднение дыхания и одышка.
Кашель – это основной симптом трахеита.Кашель при трахеите носит приступообразный характер. Вначале заболевания кашель сухой, потом становится влажным, с отхождением густой мокроты. Приступы кашля обычно наблюдаются ночью. Днем приступ может быть спровоцирован глубоким вдохом, смехом, плачем или криком.
Кашель при трахеите довольно мучительный, может вызывать боль за грудиной, которая в некоторых случаях сохраняется какое-то время после приступа кашля. При густой мокроте приступ кашля может вызвать рвотный рефлекс (кашель «доходит до рвоты»).
Температура
Для трахеита типично повышение температуры (обычно – не выше 38°C, у детей – до 39°C). Как правило, температура поднимается к вечеру. Больной чувствует сонливость, слабость, «разбитость». Могут увеличиваться подкожные лимфатические узлы.
Методы диагностики трахеита
Если Вы подозреваете, что у Вас трахеит (иными словами, если Вас мучает кашель, возникший на фоне респираторного заболевания), посетите врача. Врач направит Вас на диагностические процедуры и выпишет направления на анализы. Без качественной диагностики эффективного лечения не бывает.
Лечение трахеита направлено, прежде всего, на подавление активности вызвавшей заболевание инфекции. Поэтому важным моментом является диагностика возбудителя трахеита.
Общий анализ крови
Общий анализ крови при трахеите позволяет уточнить характер заболевания. Инфекционный трахеит, как правило, проявляется увеличением общего количества лейкоцитов, а также скорости оседания эритроцитов (СОЭ). Для трахеита аллергического происхождения характерно, прежде всего, увеличение количества эозинофилов.
Культуральное исследование
В случае инфекционного трахеита культуральные исследования позволят выявить возбудителя заболевания. В качестве биологического материала обычно используется мазок из зева. Также может производиться посев мокроты.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения трахеита
Важно, чтобы лечение трахеита проводилось в соответствии с назначениями врача и под врачебным контролем. Самолечение часто оказывается неэффективным. Не принимайте антибиотики, если их Вам не назначил врач. При вирусном или грибковом характере трахеита они Вам не помогут, а только уничтожат полезную микрофлору.
Обратитесь в Сеть поликлиник «Семейный доктор», чтобы пройти все необходимые исследования, сдать анализы и получить консультацию высококвалифицированного и опытного врача.
Медикаментозное лечение
При бактериальном характере инфекции применяются антибактериальные препараты, при вирусном – противовирусные (наиболее эффективны в начальной стадии заболевания).
Также при трахеите применяют методы симптоматического лечения. Могут использоваться горчичники, противовоспалительные, жаропонижающие препараты. При мучительном кашле назначаются противокашлевые препараты, а также средства, стимулирующие отхождение мокроты. При вязкой мокроте – отхаркивающие, разжижающие мокроту средства. Также уместны ингаляции (паровые или с использованием ультразвуковых ингаляторов).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Источник: www.fdoctor.ru





