Острый цистит — воспаление слизистой оболочки мочевого пузыря с нарушением его функции. У женщин данное заболевание встречается гораздо чаще чем мужчин. Это объясняется особенностями анатомии женских мочевыводящих путей — короткий и более широкий мочеиспускательный канал, близкое расположение заднего прохода и наружных половых органов.
По данным Всемирной Организации Здравоохранения, у тридцати процентов женщин хотя бы однократно проявлялись симптомы острого цистита. Воспаление мочевого пузыря при котором определяется кровь в моче называют острым геморрагическим циститом. При обнаружении признаков заболевания необходимо обратиться к врачу, например в нашу частную клинику.
Причины острого цистита
Неповрежденная слизистая оболочка обладает высокой устойчивостью к бактериям. Благодаря постоянному потоку мочи и защитным возможностям эпителия воспаление не развивается даже у больных острым и хроническим пиелонефритом, у которых мочевой пузырь становится зоной длительного транзита бактерий. Основной возбудитель — кишечная палочка, которая проникает в уретру из кишечника, после чего размножается в мочевом пузыре.
МЕТРОНИДАЗОЛ — применение антибиотика, показания и противопоказания
Записаться на прием
Введите пожалуйста свои данные
Бактерии попадают в мочевой пузырь четырьмя путями:
- Восходящий. Через уретру из половых органов и кишечника.
- Нисходящий. По мочеточниками из почек при пиелонефрите.
- Гематогенный. С током крови из отдаленных очагов инфекции.
- Ятрогенный. Во время диагностических медицинских манипуляций и операций.
Для возникновения симптомов данного заболевания, кроме большого количества активных бактерий, необходимы следующие предрасполагающие факторы:
- Нарушение отвода мочи из нижних мочевых путей.
- Нарушение барьерной функции эпителия при кристаллурии, токсическом действии ядов, лекарств и химических веществ, гиповитаминозе.
- Нарушение кровообращения, венозный застой в сосудистом сплетении мочевого пузыря.
- Снижение общего иммунитета. Проблема часто возникает после сидения на холодной поверхности, переохлаждения ног, переутомления, во время длительных инфекционных и неинфекционных заболеваний.
Цены
| Прием врача уролога первичный, лечебно-диагностический | 1950 |
| Прием врача уролога повторный, лечебно-диагностический | 1750 |
| Медикаментозная обработка полового члена при баланопостите | 1000 |
| Массаж предстательной железы | 900 |
| Удаление кондилом (один элемент) | 1000 |
| Разделение синехий | 3800 |
| Вправление парафимоза | 4000 |
| Пластика уздечки полового члена (с анестезией) | 5000 |
| Ушивание разрыва уздечки | 6000 |
| Промывание мочевого пузыря | 1500 |
| Инстилляция мочевого пузыря (1 процедура) | 1200 |
| Инстилляция уретры (1 процедура) | 800 |
| Удаление инородного тела крайней плоти / уретры | 4800 |
| Постановка уретрального катетера | 1000 |
| Замена цистостомического дренажа (без стоимости катетера) | 1500 |
| Прижигание полипа уретры | 5000 |
| Инстилляция лекарственных средств в мочевой пузырь | 1200 |
| Катетеризация мочевого пузыря у мужчин (лечебно-диагностическая) | 1000 |
| Вскрытие бартолинита | 4500 |
| Лазеротерапия трансректальная / трансвагинальная | 1000 |
| Тампонада уретры | 600 |
| Бужирование уретры | 1500 |
| Введение филлера на основе гиалуроновой кислоты в уздечку и головку полового члена (включая местную анастезию и стоимость препарата) | 17000 |
| Безоперационная пластика области наружного отверстия уретры биодеградирующим гелем (без стоимости препарата) | 5000 |
| Пункция водянки яичка | 5000 |
Лечение алкоголизма Метронидазолом за 14 дней! Лечение алкоголизма в домашних условиях!
Признаки и симптомы
Клинические признаки заболевания:
- частые и сильные позывы к мочеиспусканию, пациент ходит в туалет несколько раз в час;
- мочеиспускание не заканчивается полным опорожнением мочевого пузыря, зато возникает ощущение боли;
- иногда бывает острая боль, которая отдает в область ануса и прямой кишки;
- изменение цвета мочи из-за примеси крови;
- ноющие боли над лобком.
Диагностика острого цистита
- Общий анализ мочи. Позволяет определить в крови эпителий мочевого пузыря, кровь, бактерии и слизь, заподозрить проблему и назначить дальнейшие необходимые обследования.
- Анализ мочи по Нечипоренко. Исследование, при котором подсчитывают количество клеток крови и эпителия мочевыводящих путей в моче. Позволяет определить скрытый воспалительный процесс и скрытую кровь, поставить такой диагноз как острый цистит с кровью.
- Анализы мочи на стерильность. Бактериологический метод позволяет поставить диагноз острый бактериальный цистит, определить вид микроба и его чувствительность к антибиотикам. Полимеразная цепная реакция позволит найти в моче не только бактерии, но и вирусы и грибки.
- УЗИ почек. Проводят чтобы определить сопутствующую патологию и сделать вывод, не является ли болезнь осложнением пиелонефрита.
- Цистоскопия. Проводят только после окончания воспалительного процесса для диагностики рубцовых изменений стенки мочевого пузыря, сужений мочеиспускательного канала.
Какие могут быть осложнения?
При неправильном лечении болезни могут возникнуть следующие осложнения:
- Обратный заброс мочи из пузыря в мочеточники. Затруднение прохождения мочи вызывает ее застой, что способствует восходящему распространению бактерий и может стать причиной пиелонефрита.
- Пиелонефрит.Тяжелое заболевание с большим количеством осложнений, которые могут привести к инвалидности или смерти.
- Парацистит. Воспаление околопузырной клетчатки, которое требует мощной терапии антибиотиками, а в ряде случаев хирургического вмешательства.
- Перфорация стенки мочевого пузыря. Воспаленная стенка мочевого пузыря может разорваться, моча с бактериями начнет поступать в малый таз и брюшную полость. Чтобы спасти пациента потребуется срочная операция.
Что делать?
Первая помощь пациенту направлена на быстрое снятие боли. Больного надо уложить в постель, можно дать ему спазмолитики — но-шпа, спазмалгон. Лечение острого цистита с кровью невозможно в домашних условиях — при алой окраске мочи немедленно вызовите бригаду “Скорой помощи”. Пока “Скорая” не приехала, можно приложить на нижнюю часть живота пузырь со льдом — холод сужает сосуды и снижает кровопотерю.
Медицинская помощь при этой болезни должна быть комплексной. Лечение включает в себя не только препараты, но и физиотерапевтические процедуры: теплые ванны, грелки, которые помогают снизить боль и настои различных трав (ортосифона тычиночного).
Во время лечения острого цистита у женщин пациент должен соблюдать строгую диету. Диета включает в себя:
- напитки до трех литров в день — морсы, минеральная вода без газа, кипяченая вода;
- запрет на жирное, жареное, копченое, соленое, острое;
- запрет на свеклу, укроп, петрушку, и некоторые виды морской рыбы.
Врачи назначают такие лекарства как:
- Монурал — антибиотик. Взрослым назначают 1 раз в день, курсом лечения на 1 день. Лекарство полностью выводится почками в неизменном виде и надежно уничтожает бактерии в мочевыводящих путях.
- Ципрофлоксацин, офлоксацин — антибактериальные препараты из фторхинолонов.
- Дротаверин, папаверин — средства, снимающие спазм мышц мочевого пузыря и ликвидирующие боль.
У этих лекарств большое количество противопоказаний, их нельзя принимать без назначения специалиста.
Острый и хронический цистит лечат по-разному. Лечение хронического цистита направлено на восстановление нормального отвода мочи из мочевого пузыря. Обязательно выявляют и лечат все очаги хронической инфекции (хронический тонзиллит, кариозные зубы). После посева мочи проводят длительную терапию антибиотиками, до полного исчезновения бактерий в клиническом анализе мочи.
Симптомы заболевания у женщин выражены сильнее, в отличие от мужчин, у которых цистит — осложнение основного заболевания, поэтому и лечение будет отличаться. Лечение цистита у мужчин похоже на лечение хронического цистита — в первую очередь необходимо восстановить отвод мочи — вылечить аденому простаты, ликвидировать сужения уретры.
Не стоит пытаться проводить лечение острого цистита в домашних условиях, особенно народными методами. Неправильное лечение острого цистита быстро приводит к возникновению у женщин осложнений — обратитесь на прием к урологу, который назначит вам необходимые препараты и процедуры.
Профилактика
Для того чтобы избежать цистита достаточно соблюдать несколько простых правил:
- опорожняйте мочевой пузырь при первых позывах, не сдерживайте мочеиспускания;
- пейте не меньше двух литров жидкости в день;
- принимайте душ хотя бы раз в сутки;
- женщинам после туалета нужно подмываться сначала спереди, а потом сзади;
- используйте хлопчатобумажное белье.
Источник: doctor-anna.ru
Метронидазол (250 мг)
вспомогательные вещества: крахмал картофельный, повидон, кислота стеариновая.
Описание
Таблетки белого или белого с желтоватым или с желтовато-зеленоватым оттенком цвета, плоскоцилиндрической формы с фаской и риской.
Фармакотерапевтическая группа
Противомикробные препараты для системного использования.
Производное имидазола. Метронидазол.
Код АТХ J01XD01
Фармакологические свойства
Фармакокинетика
При приеме внутрь Метронидазол быстро и полно всасывается из желудочно-кишечного тракта. Прием пищи не влияет на абсорбцию препарата. Связывание с белками крови незначительное и не превышает 10-20%. Препарат быстро проникает в ткани и органы, обнаруживается почти во всех тканях и жидкостях
организма, проникает в грудное молоко и проходит через плацентарный и гематоэнцефалический барьер. Метронидазол метаболизируется путем
окисления в печени и связывания с глюкуроновой кислотой. Период полувыведения при нормальной функции печени — 8 ч (от 6 до 12 ч), при алкогольном поражении печени — 18 ч (от 10 до 29 ч). Выведение препарата осуществляется на 40-70% через почки (в неизмененной форме — около 20% от принятой дозы) и с калом. У больных с печеночной недостаточностью период полувыведения остается без изменений.
Почечный клиренс — 10,2 мл/мин. У больных с нарушением функции почек после повторного введения может наблюдаться кумулирование метронидазола в сыворотке крови (поэтому у больных с тяжелой почечной недостаточностью частоту приема следует уменьшать). Метронидазол и основные метаболиты быстро удаляются из крови при гемодиализе (период полувыведения сокращается до 2,6 ч). При перитонеальном диализе выводится в незначительных количествах.
Фармакодинамика
Метронидазол является производным 5-нитроимидазола с противопротозойным и антибактериальным действием. Он обладает широким спектром действия в отношении анаэробных микроорганизмов Peptostreptococcus species, Clostridium spp., Bacteroides spp., Fusobacterium spp., Veillonela spp., Prevotella (Prevotella bivia, Prevotella buccae, Prevotella disiens). Подавляет развитие простейших — Trichomonas vaginalis, Giardia intestinalis (Lamblia intestinalis), Entamoeba histolytica. Механизм действия заключается в биохимическом восстановлении 5-нитрогруппы метронидазола внутриклеточными транспортными протеинами анаэробных микроорганизмов и простейших. Восстановленная 5-нитрогруппа метронидазола взаимодействует с дезоксирибонуклеиновой кислотой клеток, ингибируя синтез их нуклеиновых кислот, что ведет к гибели микроорганизмов.
Показания к применению
— трихомонадный вагинит и уретрит у женщин
— трихомонадный уретрит у мужчин
— лямблиоз, амебная дизентерия
— анаэробные инфекции, вызванные чувствительными к препарату микроорганизмами
— комбинированная терапия тяжелых смешанных аэробно-анаэробных инфекций
— профилактика анаэробной инфекции при хирургических вмешательствах (особенно на органах брюшной полости, мочевыводящих путях)
В комбинации с амоксициллином
— язвенная болезнь желудка и двенадцатиперстной кишки в фазе обострения,
ассоциированные с Helicobacter pylori
Способ применения и дозы
Внутрь, во время или после еды (или запивая молоком), не разжевывая. При амебиазе Метронидазол применяют в течение 7 дней по 0,25-0,5 г 3 раза в сутки (взрослые) и по 30-40 мг/кг в сутки также в три приема (дети).
При лямблиозе препарат назначают в течение 5 дней — взрослым по 0,25-0,5 г 2-3 раза в сутки (максимально 1,0 г/сут), детям 6-10 лет по 0,375 г и детям 11-15 лет по 0,50 г в сутки. Принимают препарат 2-3 раза в сутки.
При трихомониазе у мужчин (уретрит) и у женщин (уретрит и вагинит) метронидазол назначают однократно в дозе 2 г или в виде курсового лечения в течение 10 дней: по 1 таблетке (0,25 г) 2 раза в сутки. Для исключения
возможной реинфекции необходимо одновременно проводить лечение половых партнеров. Курс лечения повторяют при необходимости через 4-6 недель.
При неспецифических вагинитах применяют по 0,5 г препарата 2 раза в сутки в течение 7 дней.
При лечении анаэробных инфекций взрослым назначают Метронидазол по 1,0-1,5 г в сутки, детям — из расчета 20-30 мг/кг в сутки.
Для эрадикации Helicobacter pylori — по 500 мг 2 раза в сутки в течение 7 дней (в составе комбинированной терапии).
Для профилактики инфекционных осложнений — по 750-1500 мг/сут в 3 приема за 3-4 дня до операции или однократно 1 г в первые сутки после операции. Через 1-2 дня после операции — по 750 мг/сут в течение 7 дней.
При выраженных нарушениях функции почек (клиренс креатинина менее 10 мл/мин) суточная доза должна быть уменьшена в 2 раза.
Побочные действия
— диарея, снижение аппетита, тошнота, рвота, кишечная колика, запоры, «металлический» привкус во рту, сухость во рту, глоссит, стоматит, панкреатит
— головная боль ,головокружение, слабость, сонливость, бессонница, обморок, синкопальные состояния, нарушения сознания, повышенная возбудимость, нарушения координации движений, атаксия, спутанность сознания, депрессия, судороги, галлюцинация
— периферическая нейропатия, в большинстве случаев исчезающая после отмены препарата, энцефалопатия, мозжечковый синдром (атаксия, нарушение координации движений, нистагм, тремор, психические нарушения, дезориентация, галлюцинация)
— диплопия, близорукость, светофобия
— шум в ушах, потеря слуха
— дизурия, цистит, полиурия, недержание мочи, кандидоз, окрашивание мочи в красно-коричневый цвет
— аллергические реакции (крапивница, кожная сыпь, гиперемия кожи, ангионевротический отек, фотодерматит)
— развитие кандидозной суперинфекции
— обратимые отклонения функциональных проб печени, холестатический гепатит
— прочие (нейтропения, лейкопения, агранулоцитоз, тромбоцитопения), уплощение зубца Т на электрокардиограмме
Противопоказания
— повышенная чувствительность к имидазолам и/или любому из компонентов препарата
— органические поражения центральной нервной системы (в т.ч. эпилепсия)
— нарушения кроветворения, лейкопения (в т.ч. в анамнезе)
— комбинированный прием с дисульфирамом
— комбинированный прием с алкоголем
— беременность и период лактации
— применение у детей и подростков в возрасте до 18 лет в сочетании с амоксициллином
— детский возраст до 6 лет
Лекарственные взаимодействия
Фармакодинамическое: совместное пероральное применение метронидазола с антибиотиками-аминогликозидами (неомицин, стрептомицин, гентамицин и др.) и эритромицином угнетает патогенную флору в пищеварительном тракте, что уменьшает вероятность осложнений после операций на толстой и прямой кишке.
Под влиянием метронидазола возможно усиление эффектов антикоагулянтов непрямого действия.
Одновременное назначение лекарственных средств, стимулирующих ферменты микросомального окисления в печени (фенобарбитал, фенитоин), может ускорять элиминацию метронидазола, в результате чего понижается его концентрация в плазме.
Спектр действия метронидазола расширяется при комбинированном назначении его с сульфаниламидами и цефалоспоринами.
При совместном применении метронидазола и этилового спирта вследствие блокады метронидазолом фермента алкогольдегидрогеназы возможно покраснение лица, рвота, боли в животе и др.
Не следует комбинировать метронидазол с дисульфирамом (тетурамом), поскольку при взаимодействии этих препаратов возможно угнетение сознания, психотические расстройства (интервал между назначением не менее 2 нед).
Циметидин подавляет метаболизм метронидазола, что может привести к повышению его концентрации в сыворотке крови и увеличению риска развития побочных явлений.
При одновременном приеме с препаратами лития может повышаться концентрация последнего в плазме и развитие симптомов интоксикации.
Не рекомендуется сочетать с недеполяризующими миорелаксантами (векурония бромид).
Фармакокинетическое: адсорбенты, холестирамин, вяжущие и обволакивающие средства уменьшают всасывание метронидазола в желудочно-кишечном тракте.
Особые указания
Употребление алкогольных напитков во время лечения метронидазолом противопоказано.
В комбинации с амоксициллином не рекомендуется применять у пациентов моложе 18 лет.
При длительной терапии необходимо контролировать картину крови.
При лейкопении возможность продолжения лечения зависит от риска развития инфекционного процесса.
Появление атаксии, головокружения и любое др. ухудшение неврологического статуса больных требует прекращения лечения.
Может иммобилизировать трепонемы и приводить к ложноположительному тесту Нельсона.
При терапии трихомонадного вагинита у женщин лечение во время менструаций не прекращается. После терапии трихомониаза следует провести контрольные пробы в течение 3 очередных циклов до и после менструации.
После лечения лямблиоза, если симптомы сохраняются, через 3-4 нед следует провести 3 анализа кала с интервалами в несколько дней (у некоторых успешно леченных больных непереносимость лактозы, вызванная инвазией, может сохраняться в течение нескольких недель или месяцев, напоминая симптомы лямблиоза).
Особенности влияния лекарственного средства на способность управлять транспортным средством или потенциально опасными механизмами
Следует соблюдать осторожность
Передозировка
Симптомы: рвота, тошнота, атаксия, судороги, спутанность сознания, галлюцинации.
Лечение: выведение препарата из организма, симптоматическое лечение.
Форма выпуска и упаковка
По 10 таблеток в контурную ячейковую упаковку из пленки поливинилхлоридной и фольги алюминиевой печатной лакированной.
По 2 контурных ячейковых упаковок вместе с инструкцией по медицинскому применению на государственном и русском языках помещают в пачку из картона.
По 10 таблеток в контурную безъячейковую упаковку из бумаги с полиэтиленовым покрытием.
Контурные упаковки или пачки с равным количеством инструкций по медицинскому применению на государственном и русском языках помещают в групповую коробку из картона.
Условия хранения
Хранить в сухом, защищенном от света месте, при температуре не выше 25 °С.
Хранить в недоступном для детей месте!
Срок хранения
После окончания срока годности препарат не использовать!
Условия отпуска из аптек
Производитель
ОАО «Ирбитский химфармзавод», Россия
623856, Россия, Свердловская обл., г. Ирбит, ул. Кирова, 172
Тел/факс (34355) 3-60-90
Владелец регистрационного удостоверения
ОАО «Ирбитский химфармзавод», Россия
Адрес организации, принимающей на территории Республики Казахстан претензии от потребителей по качеству продукции
ОАО «Ирбитский химфармзавод»
623856, Россия, Свердловская обл., г. Ирбит, ул. Кирова, 172
Тел/факс (34355) 3-60-90
Прикрепленные файлы
Источник: drugs.medelement.com
Стоит ли бояться колоноскопии?

Колоноскопия — эндоскопическая процедура, при которой тонкий колоноскоп вводят в прямую кишку, продвигая его дальше и дальше. На конце эндоскопа находится миниатюрная камера, которая снимает все происходящее в кишечнике, вплоть до нижних отделов тонкой кишки. При колоноскопии можно просветить подозрительные новообразования с помощью УЗИ и сделать биопсию — то есть отщипнуть кусочек стенки кишечника, чтобы потом отправить этот образец на гистологическое исследование. Специалисты-патологи смогут отличить нормальный образец от пораженного болезнью по характерному изменению тканей и клеток. Кроме того, колоноскопия позволяет удалить обнаруженные в кишке небольшие полипы или наблюдать за их изменениями во времени.

Красота по-мужски: как выбрать уход для тела и волос «современным викингам»?
Кто такой «современный викинг» и почему ему нужна «своя» косметика?
Кто придумал колоноскопию?

До появления колоноскопии осмотреть кишечник можно было с помощью рентгенографии с контрастом, но этот метод не позволял выявить рак и полипы кишечника. Использовались также жесткие колоноскопы, но они давали возможность осмотреть только 30 см кишечника. Первые гибкие колоноскопы пришли в медицину в середине 1960-х годов.
Их можно было вводить в кишку, повторяя все ее естественные изгибы и не причиняя боли пациенту. Модель, изобретенная в 1966 году, стала прототипом сегодняшних колоноскопов. Она позволяла делать снимки внутренней стороны кишечника, а также брать биопсию его стенки и обнаруженных новообразований.
Как происходит процедура
Колоноскопию делают в специальном кабинете. Пациент снимает одежду снизу до пояса и устраивается на кушетке, повернувшись на левый бок и подтянув ноги к животу. Далее врач выполняет местную анестезию либо путем смазывания доступных слизистых гелем с местным анестетиком, либо путем введения препарата внутривенно. Возможна также так называемая седация, когда пациенту вводят седативные средства — при этом он остается в сознании, но не чувствует боли и неприятных ощущений при процедуре.
Затем врач вводит колоноскоп и продвигает его, следуя изгибам кишечника и контролируя себя путем пальпации живота. Одновременно в кишечник подается воздух — это расширяет его и облегчает осмотр. Введение воздуха может принести пациенту некоторый дискомфорт. Осмотр кишечника длится 15—30 минут.
После окончания обследования через специальную трубку внутри колоноскопа удаляется воздух, а затем и сам колоноскоп. Во время колоноскопии ведется видеосъемка внутри кишечника. В конце врач дает пациенту рекомендации, делает запись в карте и отпускает его на все четыре стороны.
Какие болезни диагностирует: от колита до рака
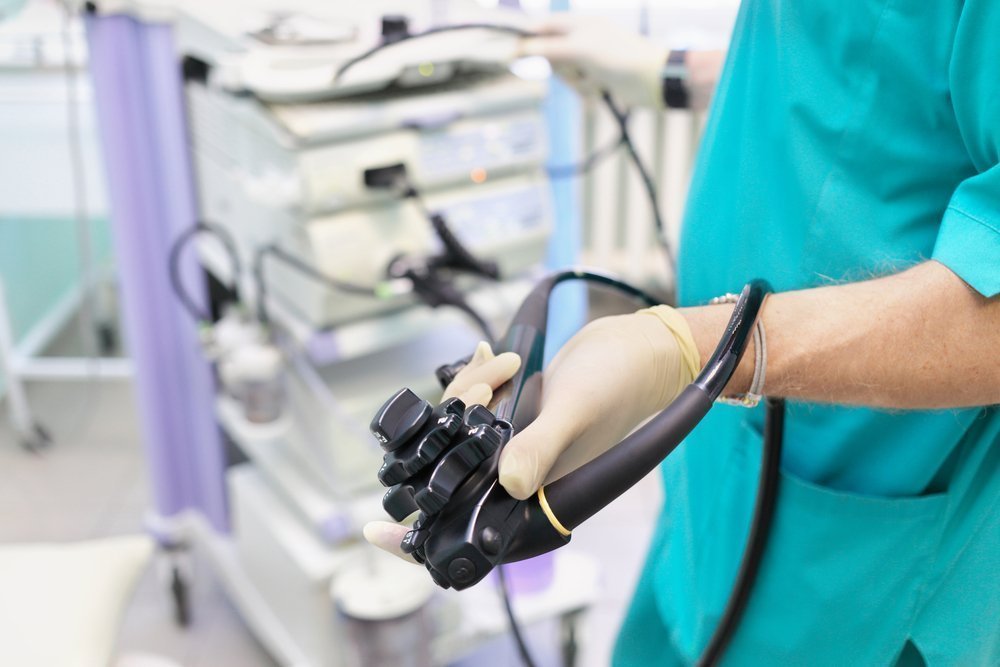
Без колоноскопии не обойтись при подозрении на язвенный колит или болезнь Крона. Кроме того,колоноскопия активно используется при скрининге на рак толстой кишки. Так, в США каждый человек старше 45 лет проходит колоноскопию раз в год. В Германии аналогичное обследование ежегодно проводится с 47 лет. В нашей стране скрининговую колоноскопию рекомендуется проводить также с 45 лет, в первую очередь пациентам, у родственников которых были обнаружены полипы или рак кишечника.
Методика позволяет выявить не только злокачественные и доброкачественные новообразования, но и установить источник кровотечения, найти участки воспаления, дивертикулы (выпячивания слизистой), извлечь инородные тела и расширить суженные участки кишки. При колоноскопии оценивают цвет, блеск и характер поверхности, а также сосуды, просвечивающие через слизистую.
Показаниями к колоноскопии служат частые запоры и вздутие живота, заметное похудание без явных причин, появление крови или большого количества слизи в каловых массах, выделение слизи или крови из заднего прохода, регулярно возникающие боли в животе. Колоноскопию делают, когда врач подозревает у пациента болезни кишечника. Тем не менее, в ряде случаев выполнять эту процедуру нельзя. К ним относятся перитонит, тяжелые заболевания сердца или органов дыхания, тяжело протекающий язвенный колит, так как поврежденную слизистую легко проткнуть колоноскопом. Не делают колоноскопию и при беременности.
Относительные противопоказания — это случаи, при которых проведение колоноскопии возможно, но сопряжено с некоторыми трудностями или рисками. Относительные противопоказания включают кровотечение из кишечника (как правило, источник кровотечения удается найти и устранить при процедуре), снижение свертываемости крови и неполная или неправильная подготовка к процедуре.
Подготовка к колоноскопии: слабительные и диета
Необходимость в подготовке к колоноскопии — не самая приятная сторона исследования, хотя похожие мероприятия нужно проводить при многих процедурах, в том числе при УЗИ брюшной полости. Заблаговременная подготовка к колоноскопии позволяет сделать процедуру быстрой, информативной и избежать осложнений. Как же готовиться к колоноскопии?
Подготовка к колоноскопии включает несколько этапов. Сначала, за 2—3 дня до процедуры, пациенту рекомендуют соблюдать так называемую бесшлаковую диету. Допускаются продукты, не вызывающие образования объёмных каловых масс.
Сюда входят вареные овощи и супы из них, простокваша, сметана, сыр, ряженка и другие кисломолочные продукты, подсушенный белый хлеб, сухарики, сухое печенье, вареные яйца, вареные или паровые мясные и рыбные блюда масло. Из напитков — слабый чай, вода без газа, компоты, разведенные соки. В период подготовки к колоноскопии нельзя употреблять свежие овощи, фрукты и бобовые, черный хлеб, копченые, соленые, маринованные продукты, каши из перловки, геркулеса и пшена, шоколад, чипсы, молоко, орехи и семечки, кофе, газировку, спиртное. Рекомендуется также увеличить прием жидкостей.
Далее идет очистка кишечника путем приема слабительных, назначаемых врачом, такими как Фортранс, Эндофальк, Лавакол. Чаще всего применяют именно Фортранс. Один пакетик препарата рассчитан на 20 кг веса пациента. Содержимое пакетика разводят в литре воды и выпивают этот раствор разом или по 250 мл раз в пятнадцать минут. Все это делается вечером перед днем исследования.
Кстати, ужин в этот день отменяется, как и завтрак в день проведения процедуры. Частые запоры у пациента усложняют подготовку к колоноскопии. Таким пациентам за два дня до исследования назначают касторовое масло или клизму на два вечера подряд. После этого начинается 2—3-дневная диета, описанная выше.
Колоноскопия под наркозом: на исследование — без сознания
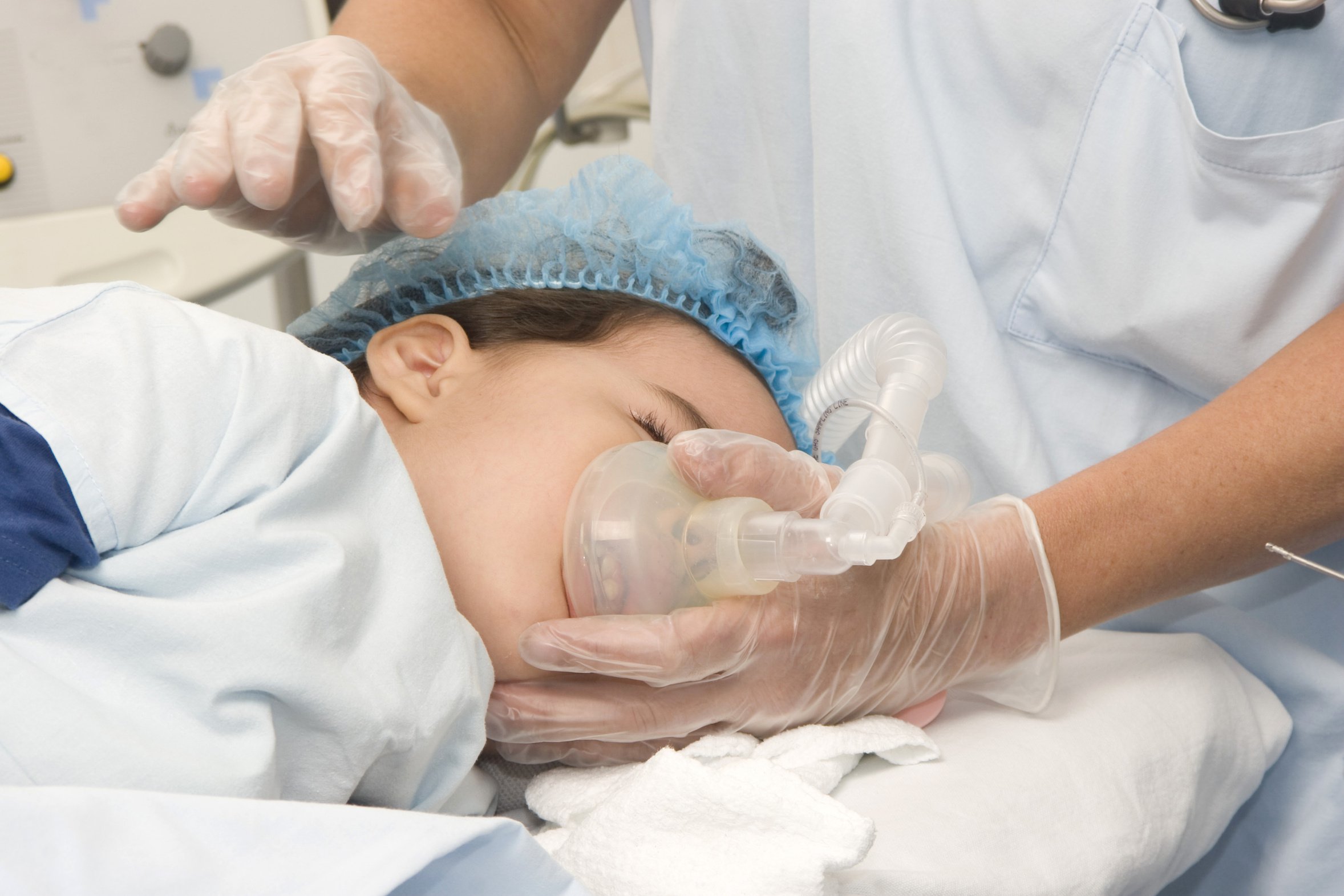
Детям младше 12 лет колоноскопию проводят только под наркозом. Также общий наркоз, то есть полное отключение сознания человека, используется при обследовании психически больных, а также лиц, высоко чувствительных к болевым ощущениям. Колоноскопия под наркозом — это почти операция со всеми вытекающими рисками общей анестезии, поэтому применяют ее не часто. В то же время нередко можно видеть рекламу клиник, в которых проводится колоноскопия под наркозом любому желающему, который готов выложить определенную сумму за процедуру.
Если уж соглашаться на это, то надо хорошенько оценить, что за клиника предлагает выполнение исследования в бессознательном состоянии. Лучше всего делать его в известном и крупном учреждении, чем во вчера родившейся клинике с неизвестным уровнем специалистов, особенно если цена ниже средней. Особенностью колоноскопии под наркозом является невозможность сразу после процедуры отправиться домой. Когда пациент приходит в себя, за ним еще некоторое время наблюдают, оценивая самочувствие и жизненные показатели.
Виртуальная колоноскопия: томография кишечника
Виртуальная колоноскопия — это вариант компьютерной томографии, направленной на кишечник. Она позволяет сделать двухмерные или трехмерные снимки или «срезы» кишечной трубки, начиная с нижних отделов тонкой кишки и до прямой кишки. Преимущество виртуальной колоноскопии — неинвазивность, безболезненность и хорошая переносимость пациентами.
Процедура дает возможность оценить форму и расположение всех отделов кишечника, определить толщину стенки и осмотреть внутреннюю поверхность кишки. При виртуальной колоноскопии можно провести осмотр тех участков кишечника, которые не поддаются осмотру при обычной колоноскопии.
Недостатки — невозможность удалить новообразования и взять биопсию. Поэтому метод используется больше для наблюдения, когда диагноз уже установлен, и для скрининговых исследований. Кроме того, виртуальная колоноскопия не дает возможности разглядеть образования менее 0,1 см, плоские опухоли и посмотреть, какого цвета слизистая кишечника. Подготовка к виртуальной колоноскопии почти такая же, как к обычной.
Капсульная колоноскопия

На самом деле применение телекапсулы сложно назвать вариантом колоноскопии, так как производится осмотр всего пищеварительного тракта — от пищевода до прямой кишки. Капсула не так уж мала, но гладкая, и ее легко проглотить. Выходит же она естественным путем. Гастроэнтерологи шутят: «Только обязательно верните капсулу, я ее помою и дам другому пациенту!».
На самом деле чудо-капсула заканчивает свою жизнь в унитазе, а запись фотографий происходит на жесткий диск, укрепленный на поясе пациента. После того, как капсула прошла весь желудочно-кишечный тракт, врач начинает отсматривать снимки. Обычно на это уходит около двух часов.
Капсульную эндоскопию желудочно-кишечного тракта придумали в Израиле. Поначалу капсула была довольно большая, проглотить такую — непростая задача. Первые опыты проводили на свиньях, а в 2001 году испытуемым впервые стал человек. Сегодняшние капсулы намного меньше, и с проглатыванием не возникает проблем. Рекомендуется только не есть сутки перед процедурой.
Преимуществом капсульной эндоскопии в том, что можно осмотреть такие участки кишечника, до которых иначе никак не добраться. К сожалению, в нашей стране эта процедура доступна лишь избранным из-за высокой стоимости.
Источник: medaboutme.ru
