Фетоплацентарная недостаточность — клинический синдром, при котором происходят морфологические и функциональные изменения в плаценте. В результате чего нарушается транспортная, трофическая, эндокринная и метаболическая функции плаценты. Из-за значительных нарушений структуры и функции данного органа снижается поступление к плоду кислорода, энергетических и пластических материалов, что проявляется его хронической гипоксией и внутриутробной задержкой развития.
Какие существуют факторы риска развития фетоплацентарной недостаточности?
1) Социально-бытовые факторы: возраст женщины моложе 17 и старше 30 лет, профессиональные вредности, тяжелый физический труд, семейное неблагополучие, эмоциональное перенапряжение, недостаточное питание, вредные привычки;
2) Осложнения течения беременности: инфекции, экстрагенитальные заболевания: хронический пиелонефрит, гломерулонефрит, гипертоническая болезнь, сердечнососудистые и гематологические заболевания, дисфункция коры надпочечников, сахарный диабет, тиреотоксикоз;
3) Особенности акушерско-гинекологического анамнеза: инфантилизм, нарушения менструальной функции, первичное бесплодие, гинекологические заболевания и операции, самопроизвольное прерывание беременности, осложненное течение предыдущей беременности и родов, неразвивающаяся беременность, рождение детей с пороками развития, малой массой тела, перинатальная смертность;
4) Особенности течения данной беременности: ранний токсикоз, угроза прерывания, гестоз, изосерологическая несовместимость крови матери и плода, многоплодие, анемия, предлежание плаценты, перенашивание.
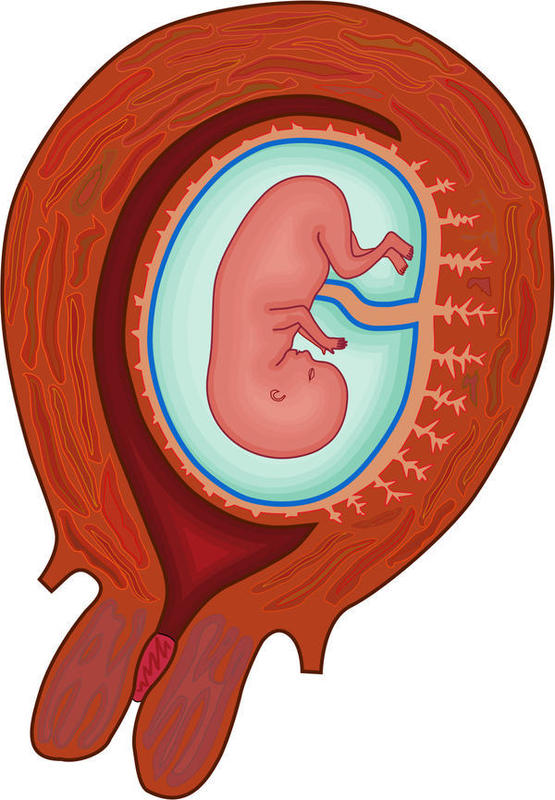
Классификация фетоплацентарной недостаточности.
Различают первичную и вторичную фетоплацентарную недостаточность. Первичная фетоплацентарная недостаточность возникает до 16-й недели беременности. Первичная ФПН может приводить к формированию врожденных пороков развития плода и неразвивающейся беременности, клинически проявляется самопроизвольными выкидышами в ранние сроки или угрозой прерывания беременности позже.
Вторичная фетоплацентарная недостаточность развивается на фоне уже сформированной плаценты, после 16-й недели беременности. Она приводит к недостаточному снабжению плода пластическим и энергетическим материалом, развитию хронической гипоксии и задержки развития плода.
Учитывая характер нарушения кровообращения в плаценте, различают 4 степени ФПН:
- фетоплацентарная недостаточность 1а степени проявляется нарушением маточно-плацентарной системы и сохранением кровообращения между плацентой и плодом.
- 1б степень характеризуется плодово-плацентарной недостаточностью. При этом маточно-плацентарный обмен сохраняется.
- 2 степень ФПН сопровождается нарушением единства систем плод-плацента, матка-плацента и сохранением конечного диастолического кровотока.
- 3 степень проявляется критическим нарушением плодово-плацентарного обмена. Плацентарно-маточный кровоток может сохраняться или нарушаться.
Признаки и симптомы фетоплацентарной недостаточности.
Проявления фетоплацентарной недостаточности зависят от ее формы. Хроническая компенсированная ФПН протекает бессимптомно. Диагностировать данную форму патологии можно лишь путем ультразвукового исследования.
Плацента Отслойка. Приращение плаценты.
Более выраженно протекает острая и хроническая декомпенсированная фетоплацентарная недостаточность. Они сопровождаются чрезмерной активностью плода на протяжении определенного времени с последующим уменьшением его шевелений. С 28 недели гестации будущая мама должна контролировать количество движений плода (в сутки их должно быть не менее 10). Если двигательная активность меньше нормы следует проконсультироваться с доктором. Это может быть признаком фетоплацентарной недостаточности.
К дополнительным признакам декомпенсированной ФПН относятся задержка формирования плода и медленный рост живота. Выявить подобные изменения самостоятельно практически невозможно. Только врач на плановом осмотре путем проведения ряда измерительных манипуляций и клинических исследований может обнаружить патологию.
Возможные осложнения фетоплацентарной недостаточности.
ФПН неблагоприятно отражается на состоянии будущего малыша. Расстройства плацентарных обменных процессов вызывают гипоксию плода, замедление его развития и роста. Дети, которые перенесли гипоксию и испытали фетоплацентарную недостаточность чаще болеют после рождения и больше подвержены травмам при родоразрешении.
Диагностика.
Наиболее информативными в диагностике нарушений функции плаценты являются гормональные методы, исследование маточно-плацентарного кровообращения, ультразвуковое сканирование и оценка активности ферментов термостабильной щелочной фосфатазы и окситоциназы.
В настоящее время ведущим методом диагностики гемодинамических нарушений в системе мать-плацента-плод является ультразвуковая допплерометрия. Наиболее часто изучается кровоток в маточных артериях, сосудах пуповины, аорте и внутренней сонной артерии плода.
Ценную информацию о плаценте и ее компенсаторных возможностях дает ультразвуковое сканирование. Признаками ФПН являются преждевременное созревание и такие патологические изменения, как кисты плаценты и каль-циноз. При этом отмечается ее истончение до 2см или утолщение более 5см, уменьшение или увеличение площади и объема в зависимости от патологии беременности.
Комплексное обследование беременной при ФПН включает в себя методы оценки состояния плода, ибо они непосредственно зависят от степени сохранности компенсаторных механизмов плаценты. К ним относятся:
• оценка роста и развития плода путем измерения высоты дна матки с учетом окружности живота, роста и массы тела беременной;
• ультразвуковая биометрия плода;
• исследование биофизического профиля плода;
• изучение сердечной деятельности плода (ЭКГ, ФКГ, КТГ с функциональными пробами).
Лечение.
Основными направлениями в терапии фетоплацентарной недостаточности, помимо лечения основного заболевания, являются улучшение маточно-плацентарного кровообращения, нормализация газообмена между матерью и плодом, улучшение метаболической функции плаценты и воздействие на организм плода, минуя плаценту.
Источник: www.vikids.ru
Плацентарная недостаточность

- Виды и причины плацентарной недостаточности
- Диагностика плацентарной недостаточности
- Лечение плацентарной недостаточности
Большинство женщин знают, что плацента связывает маму и малыша во время беременности и при помощи нее к малышу поступают питательные вещества и кислород.
Бывают ли такие ситуации, когда плацента перестает правильно и полноценно выполнять свою функцию? Можно ли как то предотвратить это?
Какую функцию выполняет плацента
Итак, плацента – это важный орган, который образуется только во время беременности. Образуется плацента из хориона — зародышевых оболочек плода. В самом начале беременности ворсины хориона – выросты оболочки — равномерно покрывают всю поверхность плодного яйца, начиная со второго месяца беременности с одной стороны плодного яйца ворсины начинают удлиняться, увеличиваться в размерах и формируют плаценту.
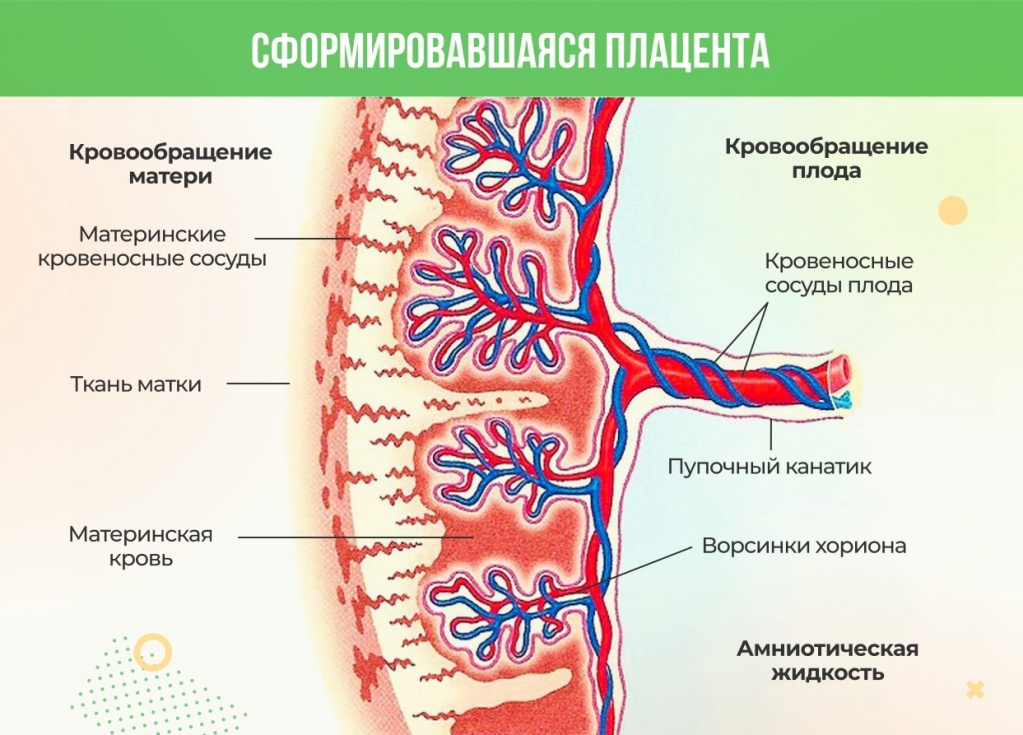
Внутри ворсин течет кровь малыша, а снаружи они омываются кровью матери. Между кровотоком мамы и малыша расположен всего один слой клеток, который и играет роль барьера между организмом матери и ребенка. Благодаря этой мембране кровь матери и плода не смешивается.
Однако в последние годы стало известно, что клетки крови плода все-таки проникают через плацентарный барьер в кровоток матери и благодаря этому стало возможным проведение генетических анализов и определение хромосомных аномалий, резуса фактора и пола плода по крови беременной женщины (неинвазивный пренатальный тест).
В плаценте происходит постоянный обмен веществ между мамой и ребенком. Из материнской крови к плоду поступает кислород и питательные вещества, от плода обратно к матери углекислый газ и продукты обмена, подлежащие выведению из организма.
Плацентарный барьер выполняет иммунологическую функцию, поскольку пропускает некоторые защитные антитела – клетки крови, обеспечивающие борьбу с инфекционными агентами, кроме того он является непроницаемым для некоторых вредных веществ, вирусов и бактерий. К сожалению, плацентарный барьер легко преодолевают наркотические вещества, алкоголь, никотин, компоненты многих лекарств и некоторые вирусы.
Важной функцией плаценты является выработка гормонов и биологически активных веществ. В первую очередь это гормоны, важные для успешного вынашивания беременности, например хорионический гонадотропин, плацентарный лактоген, эстрогены и др.
К сожалению, не всегда все складывается вполне благополучно. В силу самых различных причин на разных сроках беременности могут происходить отклонения в развитии и функционировании плаценты. Изменения эти никогда не проходят бесследно для мамы и малыша, а зачастую имеют грозные последствия.
Если плацента перестает выполнять свои функции в полной мере, развивается так называемая плацентарная недостаточность. По сути, она заключается в ухудшении кровообращения в системе мать-плацента-плод.
Виды и причины плацентарной недостаточности
Врачи различают острую и хроническую плацентарную недостаточность:
Острая плацентарная недостаточность
Это состояние, требующее экстренного вмешательства врачей. Она характеризуется стремительным ухудшением плацентарного кровотока. Острая плацентарная недостаточность возникает в основном в результате отслойки плаценты или гибели отдельных участков ткани плаценты например при образовании тромбов в сосудах. Причиной отслойки может послужить травма живота, антифосфолипидный синдром.
Фосфолипиды – это сложные жиры, которые входят в состав оболочек всех клеток организма. В ряде случаев иммунная система организма вырабатывает большое количество антител к некоторым собственным фосфолипидам и белкам, связывающим эти липиды. Они называются антифосфолипидные антитела и при взаимодействии с клетками организма вызывают повреждение клеток и активацию свертывающей системы крови, что приводит к тромбообразованию.
Антифосфолипидный синдром является самой частой причиной тромботических осложнений при беременности, в том числе причиной отслойки плаценты и острой плацентаной недостаточности.
Вызвать отслойку плаценты может также тяжелое течение гестоза – грозного осложнения второй половины беременности, проявляющееся отеками, повышением давления и появлением белка в моче.
Острая плацентарная недостаточность развивается при отслойке более 2/3 поверхности плаценты.
В случае развития острой плацентарной недостаточности необходимо максимально быстро провести операцию кесарева сечения для сохранения жизни малыша и мамы.
Хроническая плацентарная недостаточность
Значительно чаще у беременных женщин встречается хроническая плацентарная недостаточность. В этом случае происходит нарушение формирования и созревания плаценты, уменьшается маточно-плацентарный и плодово-плацентарный кровотоки, ограничивается газообмен и обмен веществ в плаценте, снижается синтез плацентарных гормонов. Все эти изменения определяют недостаточное поступление кислорода и питательных веществ малышу, вызывают задержку роста и развития плода.
Причинами плацентарной недостаточности чаще всего являются перенесенные аборты, особенно хирургический аборт при первой беременности, курение, при этом количество и крепость выкуриваемых сигарет значения не имеют, поскольку на формировании неполноценных сосудов плаценты негативное действие оказывает табачный дым, а не никотин.
В группу риска по развитию плацентарной недостаточности входят также женщины с хроническими заболеваниями, такими как артериальная гипертензия, железодефицитная анемия, пиелонефрит, сахарный диабет, заболевания щитовидной железы.
В последние годы наблюдается значительный рост плацентарной недостаточности, вызванной бактериями, вирусами, грибами. Причиной этого может быть как острая инфекция, перенесенная будущей мамой во время беременности, так и активация хронического инфекционного процесса в организме беременной женщины.
Немаловажное значение в формировании хронической плацентарной недостаточности играет патология матки: эндометриоз, пороки развития матки (седловидная, двурогая). Фактором риска врачи считают также миому матки. Безусловно, целый ряд лекарственных средств оказывает неблагоприятное влияние на формирование плаценты и развитие плода. В настоящее время определен список препаратов, не разрешенных к применению во время беременности.
Также большое значение в развитии плацентарной недостаточности имеет тромбофилия – повышенная склонность организма к образованию сгустков крови — тромбов в сосудах.
В некоторых случаях плацентарная недостаточность может быть обусловлена наличием хромосомных нарушений у плода, в частности при синдромах Дауна (наличие дополнительной 21 хромосомы у плода) или синдроме Эдвардса (дополнительная 18 хромосома у плода) уже в ранние сроки беременности диагностируется нарушение функции плаценты.
Следует отметить, что среди осложнений беременности, наиболее часто приводящих к развитию хронической плацентарной недостаточности, существенным фактором является преэклампсия (или поздний гестоз) – это осложнения второй половины беременности, проявляющееся отеками, повышением давления и появлением белка в моче.
Независимо от факторов, способствующих развитию плацентарной недостаточности, в основе ее лежат нарушения кровообращения в маточно-плацентарном комплексе, приводящие к нарушению всех функций плаценты. Следовательно, симптомы хронической плацентарной недостаточности будут обусловлены недостатком поступления кислорода и питательных веществ к плоду.
Это прежде всего, задержка внутриутробного развития плода – отставание размеров плода и замедление темпов его роста. Часто имеют место изменение двигательной активности плода. Сначала может быть некоторое усиление движений, а затем уменьшение. Нарушение защитной функции плаценты приводит к внутриутробному инфицированию плода под действием проникающих через плаценту патогенных (болезнетворных) микроорганизмов. Плод, развитие которого происходит в условиях плацентарной недостаточности, в значительно большей степени подвержен риску травматизации в родах, у них отмечается нарушение адаптации к внеутробной жизни, повышенная заболеваемость в первый год жизни.
По времени возникновения врачи разделяют плацентарную недостаточность на раннюю и позднюю.
Записаться на прием
Ранняя (или первичная) плацентарная недостаточность
Развивается до 16 недель беременности. Она возникает уже на этапе формирования плаценты и связана с заболеваниями беременной женщины, имеющимися до беременности, к примеру с патологией матки, хронической артериальной гипертензией, эндокринологическими заболеваниями. При этом происходит формированием неполноценных сосудов в плаценте.
Поздняя (или вторичная) плацентарная недостаточность
Возникает после 16 недель беременности и чаще всего связана с заболеваниями, возникшими уже во время беременности. Чаще всего это железодефицитная анемия (то есть снижение концентрации гемоглобина и железа в крови), гестационный сахарный диабет (то есть нарушение усвоения организмом глюкозы, возникшее на фоне беременности), перенесенные вирусные и бактериальные инфекции.
Важным является подразделение плацентарной недостаточности на компенсированную и декомпенсированные формы.
Компенсированная плацентарная недостаточность
Развивается, к примеру, при угрозе прерывания беременности и нетяжелых формах позднего гестоза, в случае, если эти осложнения успешно поддаются медикаментозной коррекции.
Декомпенсированная плацентарная недостаточность
Вызывает развитие задержки развития плода, хронической внутриутробной гипоксии, вплоть до гибели плода.
Ознакомьтесь подробнее с услугами:
- Узи беременным
- Узи 1 триместра беременности
- Узи сосудов при беременности
- Консультация гинеколога
Диагностика плацентарной недостаточности
Лечить уже развившуюся плацентарную недостаточность практически невозможно, поэтому врачи активно стремятся выявлять беременных женщин, угрожаемых в отношении формирования нарушений функции плаценты. Если плацентарная недостаточность выявляется в 3 триместре беременности, эффективного лечения, к сожалению, не существует. Поэтому очень активно в настоящее время применяются все способы выявления в ранние сроки беременности тех женщин, в формировании плаценты которых произошли нарушения.
В первую очередь, при постановке на учет по беременности выявляют максимально значимые факторы риска – курение, перенесенные аборты, отягощенную наследственность (низкий вес при рождении, склонность к тромбозам), наличие хронических заболеваний сердца, сосудов, сахарного диабета.
Профилактические мероприятия против развития плацентарной недостаточности особенно актуальны и необходимы до 16-17 недель беременности, когда происходит формирование структур плаценты.
Значимую помощь в оценке риска развития плацентарной недостаточности оказывает пренатальный скрининг, который проводится в 11-14 недель беременности. Он проводится для выявления синдромов Дауна, Эдвардса и др. хромосомных болезней у плода. В настоящее время самым актуальным является проведение комплексного ранний скрининг беременной на прогнозирование риска развития плацентарной недостаточности, преэклампсии и внутриутробной задержки развития плода. Поскольку данный вид диагностики относится к самым современным и передовым, к сожалению, он пока не включен в перечень услуг, предоставляемых в женской консультации в рамках ОМС, но доступен всем желающим в центрах пренатальной диагностики.
Определение белков, вырабатываемых плацентой
В первую очередь проводят определение белка РАРР-А, он является также маркером хромосомных аномалий плода. Снижение концентрации РАРР-А в крови в 11-14 недель беременности встречается у беременных женщин, имеющих высокий риск плацентарной недостаточности и задержки развития плода.
Второй гормон плаценты, который помогает в оценке рисков плацентарной недостаточности – PIGF (плацентарный фактор роста). Его концентрация в крови снижается задолго до первых проявлений плацентарной недостаточности. Его определение применяют не настолько широко, как PAPP-A, но тем не менее многие лаборатории уже включили данный белок в пренатальный скрининг 1 триместра.
Крайне важное значение при проведении скрининга 1 триместра имеет измерение кровотоков в сосудах матки. Однозначно доказано, что сужение сосудов матки, определяемое при исследовании, свидетельствует о неполноценности формирования плаценты, которое будет ухудшаться с увеличением срока беременности и приведет к снижению питания малыша и снабжения его кислородов, то есть к развитию плацентарной недостаточности и задержки развития плода. При нормальных размерах маточных сосудов в 11-14 недель беременности риск тяжелой плацентарной недостаточности ничтожно мал.
Следующее обязательное скрининговое ультразвуковое исследование проводится в 20-21 неделю беременности. При этом обязательно проводят измерения плода, чтобы оценить, нет ли отставания в росте. Ведь при кислородном голодании замедляются темпы роста плода и размеры его начинают отставать от нормы для каждого срока беременности. Кроме того врач обязательно оценивает состояние и зрелость плаценты. Во время УЗИ проводится также допплерометрия сосудов матки для выявления ранних изменений, предшествующих клиническим проявлениям плацентарной недостаточности.
У пациенток, относящихся к группе высокого риска кроме УЗИ и допплерометрии проводят также суточное мониторирование колебаний артериального давления, определение количества белка в анализе мочи, собранном за сутки, оценивают показатели системы свертывания крови.
Третье УЗИ проводится всем будущим мамам в 30–34 недели беременности. Врач измеряет окружность головы и живота крохи, длину костей его ручек и ножек, и вычисляет предполагаемый вес плода. Эти измерения позволяют доктору убедиться в том, что малыш развивается нормально. Также имеет значение строение плаценты, наличие в ней признаков старения, вследствие чего она обычно перестает полноценно снабжать малыша кровью, а, значит, ему перестает хватать кислорода и питательных веществ и развитие ребенка нарушается. Во время УЗИ оценивается количество и вид околоплодных вод, которые также могут изменяться при внутриутробном страдании плода.
Допплерометрия
Допплерометрия сосудов плаценты и пуповины (метод исследования скоростей кровотоков в этих сосудах) так же позволяет оценить самочувствие малыша. Доктор исследует кровоток в артериях матки, пуповины, сердца и мозга ребенка. Это исследование позволяет определить, хорошо ли работает плацента, нет ли признаков нехватки кислорода у малыша, или развития гестоза у мамы. При снижении скорости кровотока в каком-либо сосуде можно говорить о нарушениях питания плода различной степени тяжести.
Вовремя проведенное обследование позволяет выявить начальные стадии дефицита кровоснабжения. В таких случаях лечение сможет предотвратить грозные осложнения, такие как гипоксия и внутриутробная задержка развития малыша. Допперометрию проводят в 20–21 неделю и в 30-32 недели беременности, при наличии изменений, контроль осуществляют минимум каждые две недели.
Кардиотокография
Это важный метод оценки состояния плода. Проводится КТГ при сроке беременности 33 недели и более, поскольку только на этом этапе внутриутробного развития малыша устанавливается полноценная регуляция деятельности сердечно-сосудистой системы плода центрами спинного и головного мозга. Запись сердцебиений плода проводят в течение 20–40 минут, а при необходимости исследование может быть продлено до 1,5 часов.
Аппарат регистрирует и записывает частоту сердцебиений малыша. Врач акушер-гинеколог оценивает кривую записи сердцебиений, эпизоды урежения и резкого учащения частоты сердечных сокращений плода и на основании этих данных делает заключение о том, насколько комфортно малыш чувствует себя в животе у мамы.
К примеру, при снижении концентрации кислорода в крови плода, уменьшается и его поступление к клеткам нервной системы, что в свою очередь отражается на частоте сердечных сокращений. При нормальном течении беременности КТГ проводят после 33 недели 1 раз в 10–14 дней, иногда чаще. В некоторых клиниках в настоящее время предлагается услуга постоянного КТГ-мониторирования, что приобретает актуальность при наличии признаков плацентарной недостаточности. Беременной женщине выдается мониторчик, который регистрирует изменения сердечной деятельности малыша и эти данные по интернету передаются лечащему врачу.
Лечение плацентарной недостаточности
Специфических способов лечения плацентарной недостаточности в настоящее время не существует, поскольку нет лекарственных препаратов, которые избирательно улучшают маточно-плацентарный кровоток. Именно поэтому все меры борьбы с плацентарной недостаточностью направлены на профилактику. Если пациентка относится к группе высокого риска по развитию плацентарной недостаточности, с раннего срока беременности ей назначают лекарственные препараты, эффективность которых хорошо доказана и которые предупреждают раннее развитие выраженных нарушений функции плаценты.
Если во время проведения дополнительных методов оценки состояния плода выявляются начальные нарушения поступления кислорода к малышу, проводится медикаментозное лечение, направленное на увеличение притока крови и кислорода через плаценту и обязательные контрольные обследования на фоне проводимой терапии. Если изменения серьезные и малыш испытывает выраженный дефицит кислорода и питательных веществ, состояние его страдает, то в таких случаях проводится экстренное родоразрешение.
Источник: mosplod.ru
Что такое хорион и какое значение имеет плацента у беременных
В переводе с латинского, плацента — «лепёшка». Она является важнейшим органом при развитии беременности. Что это такое, какой она должна быть в норме, как влияет на состояние плода, что значит слово «хорион», какие патологии встречаются — вся информация представлена в статье.

Медицинский редактор
Врач акушер-гинеколог. Стаж работы по специальности с 2011 года.
Плацента: самое важное
Назвав этот орган латинским словом «лепёшка», древние доктора довольно точно охарактеризовали его. Плацента действительно похожа на большую лепёшку — она представляет собой дискообразный орган, который к концу беременности весит примерно 0,5 кг, имеет в диаметре 15-18 см и толщину 2-3 см.
Плацента начинает формироваться через неделю с момента оплодотворения и носит название хорион. До превращения в полноценный орган проходит некоторое время. Обычно бурное и активное развитие приходится на 15-16 неделю беременности. После 36 недели плацента прекращает расти.
Помимо слова «плацента», в научной литературе и обиходе используются термины «послед» и «детское место».
Зачем плацента нужна
Плацента выполняет целый ряд важных функций:
- Защита и иммунологический барьер. Плацента тормозит клетки, отвечающие за иммунный ответ в организме матери. Эти клетки могут посчитать плод инородным телом и запустить иммунологическую реакцию. Плацента предотвращает восприятие эмбриона враждебным для материнского организма. Также плацента пропускает материнские антитела, что защищает малыша от инфекций. В случае травм или ударов плацента амортизирует нагрузку на плод — это физико-механический компонент защиты.
- Питание, трофика, газообмен. Через плаценту к плоду поступают кислород и питательные вещества, а углекислый газ и продукты обмена выводятся. Важно: никотин, алкоголь, наркотики и лекарства также поступают в организм ребенка и могут ему навредить. Ранее мы опубликовали отдельный материал о том, как влияет курение беременной на плод.
- Секреция гормонов. Плацента образует две группы гормонов — белковые и стероидные. Белковыми гормонами являются хорионический гонадотропин (ХГ), плацентарный лактогенный гормон (ПЛГ) и релаксин. К стероидным гормонам плаценты относят прогестерон и эстрогены.
Все эти гормоны способствуют росту и развитию плода, а также сохранению беременности.
Функции плаценты обусловлены тем, что она связана с амнионом, окружающим плод. С ребёнком плаценту связывает пуповина.
Как всё устроено
Гистологически плацента имеет многослойное строение. Разобраться в нем удалось только с появлением возможности микроскопических исследований.
Можно сказать, что плацента развивается в двух направлениях: от матери к эмбриону и обратно. Со стороны матери развитие происходит из клеток эндометрия и представлено децидуальной оболочкой. К плоду она обращена амниотическим слоем.
Поверхность материнской части плаценты шероховатая для лучшего прикрепления к стенке матки. Со стороны зародыша детское место формируется из трофобласта — наружного слоя клеток эмбриона.
Послойно плацента выглядит так: клеточный слой эндометрия, базальная мембрана, рыхлая соединительная ткань, базальная мембрана трофобласта, его клеточные слои, синцитиотрофобласт (ворсинчатый слой).
Такое сложное строение обусловлено функциями плаценты и необходимостью обеспечения гемато-плацентарного барьера.
Стадии развития плаценты по неделям беременности
На каждом этапе гестации врач с помощью УЗИ оценивает зрелость плаценты. Это необходимо, чтобы отслеживать физиологичность течения беременности и прогнозировать состояние матери и ребёнка. Выделяют 4 стадии развития плаценты:
- Нулевая. Она определяется ориентировочно к 30-й неделе беременности. В этот период орган имеет однородную и равномерную структуру, относительно гладкую поверхность и работает на полную мощность.
- Первая. Диагностируется с 30 по 34 неделю нормального течения беременности. В этот момент плацента замедляет свой рост, в её структуре появляются вкрапления. Поверхность всё ещё ровная, но врач уже отмечает изменения.
- Вторая. Её фиксируют с 35 по 38 неделю беременности. Доктор отмечает неравномерность толщины детского места, его стенка становится тоньше. В ходе УЗИ становятся видны отложения солей.
- Третья. Отмечается с 38 недели срока гестации. В это время плацента окончательно созревает. Она приобретает дольчатую структуру, волнистую поверхность, а участки солевых отложений становятся явными и обширными.
Любые отклонения при развитии плаценты могут приводить к печальным последствиям для матери и ребёнка.
Ниже рассмотрим, какие бывают патологии плаценты.
Несоответствие стадии развития сроку беременности
В норме созревание плаценты начинается только в третьем триместре и завершается примерно на 38 неделе. Этот процесс называют физиологическим старением плаценты. Если детское место стареет раньше срока (например, вторую стадию врач фиксирует на 30-й неделе) или, наоборот, не достигает должного уровня зрелости своевременно, требуется срочное врачебное вмешательство.
- Преждевременное старение плаценты — патологическое состояние, когда созревание плаценты и её старение наступает раньше положенного срока. К нему приводят следующие факторы:
- Курение и алкоголизм;
- Перенесённые матерью во время беременности инфекции, в том числе ОРВИ, грипп и другие;
- Сахарный диабет;
- Привычка заниматься самолечением с помощью лекарств без согласования с врачом;
- Резус-конфликт, когда мама резус-отрицательна, папа резус-положителен, и малыш унаследовал отрицательный резус отца;
- Гестозы различных сроков и интенсивности;
- Аномалии развития и расположения плаценты;
- Гипертония и болезни сердечно-сосудистой системы;
- Гормональные сбои в материнском организме;
- Многоплодная беременность;
- Затяжной стресс;
- Плохая экология.
Также доктора отмечают, что предрасположенность к определённому течению беременности может передаваться от матери к дочери.
Преждевременное старение плаценты говорит о том, что детское место утрачивает свои функции раньше времени. Когда орган созревает своевременно, происходит компенсация его функций за счет организмов матери и плода. Если же созревание опережает сроки, ребенок не получает кислород и питательные вещества в нужном объёме, нарушается выведение продуктов обмена и углекислого газа. Также снижается защитная функция плацентарного барьера. Всё это приводит к нарушениям в развитии плода, вплоть до внутриутробной смерти ребёнка.
Детей, которые подверглись гипоксии во время беременности, можно отличить по повышенной болезненности, неврологическим нарушениям и задержкам в развитии. Часто страдает опорно-двигательный аппарат.
- Другая крайность — аномальная незрелость плаценты.
Чем больше срок беременности, тем более внушительный объём крови должен прокачиваться через плаценту, обеспечивая малыша всем необходимым и выводя наружу продукты жизнедеятельности. Незрелая плацента не может полноценно осуществлять свои функции. В ней задерживаются продукты обмена, уровень циркулирующего кислорода недостаточный. Проблема усугубляется тем, что повлиять данную ситуацию крайне сложно. Патологическая незрелость плаценты встречается значительно реже, чем преждевременное старение, но фатальные последствия фиксируются чаще.
К нарушению созревания плаценты приводит масса причин, в том числе:
- Сахарный диабет;
- Алкоголизм и табакокурение;
- Обострение заболеваний внутренних органов (особенно почек, печени, щитовидной железы и сердца);
- Нарушения в работе кроветворной системы, проблемы со свертываемостью.
По статистике в случаях, когда диагностирована патологическая незрелость плаценты, дети рождаются с серьезными, в том числе смертельными, заболеваниями. Поэтому первое, что предлагают сделать мамочке при обнаружении данного вида патологии — пройти обследование, чтобы определить состояние здоровья плода.
Неправильное расположение плаценты
При нормальном течении беременности формирование плаценты происходит в дне, на задней или передней стенке матки, реже на одной из боковых. Если же плацента развивается в нижней части матки, врачи говорят о предлежании плаценты. Оно может быть:
- Полным (когда внутренний зев полностью перекрыт органом);
- Частичным (когда зев перекрыт частично);
- Краевым (когда край зева совпадает с краем плаценты);
- Низким (когда край органа не доходит до зева, но плацента расположена в нижней части матки).
Нарушения расположения плаценты опасны спонтанными и обильными кровотечениями, что подвергает высокому риску жизни матери и ребёнка. При диагностировании предлежания плаценты тактика ведения беременной может быть разной в зависимости от остальных показателей и текущего состояния малыша и мамы. Но в любом случае беременность ведётся под особо тщательным контролем.
На ранних сроках беременности пугаться точно не стоит, потому что положение плаценты может измениться. Врачи называют это явление миграцией плаценты. Но после 30-й недели данному вопросу стоит уделить особое внимание.
Нарушения прикрепления плаценты к стенке матки
У данной патологии также есть варианты.
- Врастание плаценты в эндометрий матки. В данном случае состояние опасно возникновением осложнений во время родов. Плаценту приходится извлекать хирургически, а само родоразрешение может быть крайне травматичным для женщины;
- Врастание плаценты в рубцовую ткань стенки матки. Часто состояние развивается, если беременность наступила после перенесенного хирургического вмешательства, в том числе кесарева сечения, когда образовалась рубцовая ткань.
Отдельно стоит отметить про оптимальные сроки для родоразрешения при врастании плаценты. Следует понимать, что пролонгирование беременности до 38 недель является опасным сточки зрения риска развития кровотечения, отслойки плаценты, острой гипоксии плода, что может окончиться фатально как для матери, так и для ожидаемого ее ребенка. В таком случае докторами решается вопрос об индивидуальном оптимальном сроке, позволяющем не войти в зону риска и получить более зрелого малыша, средний срок при этом — 34-36 недель беременности.
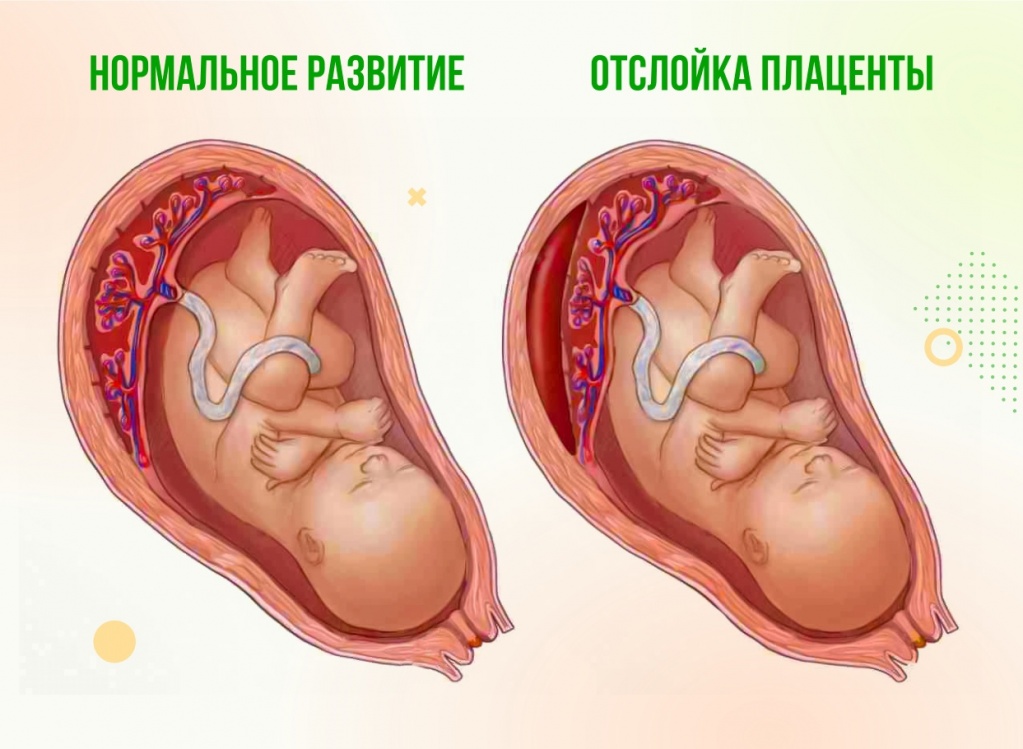
Отслойка плаценты
Состояние, когда детское место открепляется от стенки матки. Чем обширнее отслойка, тем опаснее ситуация для ребёнка. Прогноз при данной патологии крайне неблагоприятный. Это связано с тем, что нарушается подача кислорода к плоду, вплоть до полного прекращения. Это может привести к серьёзным нарушениям развития и даже к гибели ребёнка.
Поэтому часто при данной патологии приходится проводить родоразрешение досрочно.
Плацентит — воспаление плаценты. Осложнение возникает в следствие инфекционного заболевания. Требует обязательного лечения, потому что без вмешательства приводит к инфицированию плода, его гипоксии и нарушениям развития.
Чрезмерное утолщение плаценты
При нормальном течении беременности детское место постепенно утолщается до 37 недели. Далее плацента прекращает свой рост или становится тоньше. При гиперплазии органа происходит нарушение газообмена и трофики плода, что ведет к негативным последствиям для ребёнка.
Нарушения кровотока
Они могут быть связаны с атеросклеротическими процессами, патологией сосудов, тромбообразованием и другими причинами. Во всех случаях это пагубно влияет на течение беременности, развитие плода и состояние матери.
Общие факторы, влияющие на развитие плаценты
Помимо причин, которые были ранее упомянуты, к нарушению развития плаценты ведут:
- Ожирение и анорексия;
- Возраст матери старше 35 лет;
- Генетические заболевания и наследственность;
- Приём лекарств, особенно бесконтрольный;
- Облучение;
- Тяжёлый и затяжной токсикоз.
Источник: zn48.ru
