Вся важная информация о подагре
Заболевание подагра характеризуется наличием аутовоспалительных особенностей и регулярными острыми приступами. Чаще всего патология развивается в суставах стоп и в области большого пальца, но подагра на руках, в локтях, коленях также может дать о себе знать.
У мужчин заболевание диагностируется после 40 лет, а у женщин – после менопаузы. Приступ подагры сложно спрогнозировать. Он наступает внезапно. Какой именно фактор влияет на кристаллизацию моноурата натрия с последующим образованием тофусных очагов – неизвестно. Нарушение концентрации мочевой кислоты в крови может быть генетически обусловленным или приобретенным.
Какие причины развития патологического состояния суставов
Причины подагры кроются в нарушении пуринового обмена. И большую роль в этом играет питание человека. В списке причин находятся:
Симптомы при подагрическом артрите
У вас появились симптомы подагры?
Точно диагностировать заболевание может только врач. Не откладывайте консультацию — позвоните по телефону +7 (495) 126-41-31
Алкоголь и Подагра
p> Симптому подагры проявляются внезапно. Приступы появляются преимущественно в ночное время. Спровоцировать может стресс, эмоциональное перенапряжение, переутомление, незначительная травма или избыточное употребление белковой пищи. Диета при подагре имеет большое значение. С ее помощью можно корректировать состояние и течение болезни.
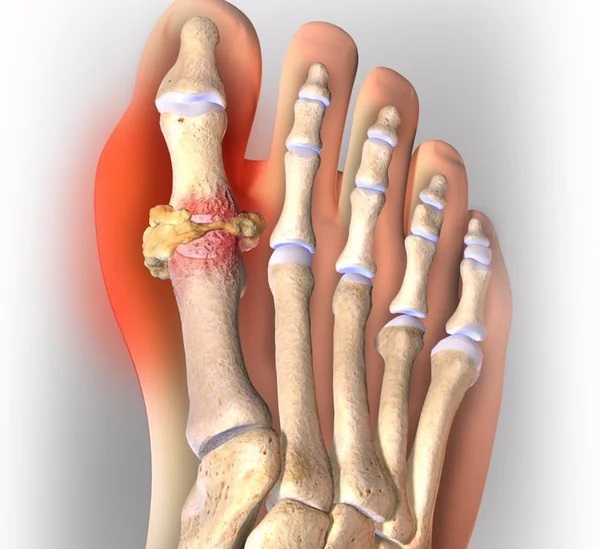
- сильный болевой синдром;
- наростание боли в течение 8-12 часов;
- покраснение и отечность в области пораженного сустава;
- гипертермия кожи и повышение температуры тела;
- ограниченная подвижность суставов;
- могут быть тофусы с извержением содержимого.
Классификация и виды подагры
По классификации подагра подразделяется две категории. Первичная и вторичная форма обусловлены разными факторами. Клиническая картина имеет отличия. Острая или первичная подагра симптомы проявляет внезапно. Общее самочувствие ухудшается, может быть лейкоцитоз и тахикардия.
Приступ подагры может затягиваться до 3 недель. Без терапии и при наличии воспалительного процесса больше 3 месяцев заболевание переходит в хроническую стадию. В системе классификации различают следующие виды подагры:
- идиопатическая;
- тофусная;
- свинцовая;
- молибденовая;
- известковая;
- ревматоидная;
- неуточненной этиологии.
Гендерные различия течения заболевания
Соотношение случаев патологии между мужчинами и женщинами составляет в среднем 7:1. Признаки подагры у женщин проявляются меньше по причине низкого содержания мочевой кислоты в крови и более высокого показателя эстрогена в крови. После менопаузы показатель приближается к уровню мужчин.
Если раньше средний возраст для патологии составлял 40 лет, то сейчас начинается от 30. С каждым годом количество пациентов с подагрическим артритом увеличивается. Исследования в этой области показали один из факторов, почему у женщин стала чаще диагностироваться подагра. Причина кроется в приеме диуретиков. В 1/3 случаев это необоснованное решение.
Для подагры признаки и лечение у женщин имеют свои особенности в зависимости от возраста. Например, может повыситься риск развития заболевания при ранней менопаузе.
Какие группы людей подвержены ревматической патологии
Подагра, что это за болезнь – основной вопрос, когда начинает ухудшаться самочувствие на фоне характерных симптомов. В группе риска находятся люди, которые:
- имеют генетическую предрасположенность;
- часто употребляют алкоголь;
- в анамнезе имеют частые инфекционные болезни;
- впадают в крайности питания (голодание и переедание);
- часто посещают сауны и бани.
В чем опасность подагры
Симптомы подагры у женщин и мужчин нельзя игнорировать и терпеть в надежде, что боль утихнет сама. Без должного внимания к купированию приступов большая вероятность разрушения пораженных суставов. Особенно, когда кристаллизация становится ощутимее, боль интенсивнее и патология переходит в хроническую стадию. Диагностика подагры позволяет установить стадию болезни и принять меры. В противном случае возможно развитие осложнений в виде распространения подагрического артрита на другие суставы и мочекаменной болезни.
Подагрический артрит: диагностика и терапия
Проявление признаков подагры и лечение заболевания зависит от интенсивности развития патологии. Диагностические мероприятия начинаются со сбора анамнеза. Врач устанавливает наличие хронических заболеваний, генетической предрасположенности, провоцирующих факторов, образ жизни и привычки питания. Признаки и лечение подагры у мужчин и женщин схожи. Лабораторные и инструментальные исследования состоят из:
- анализов крови (общий и биохимический);
- общего анализа мочи;
- исследования синовиальной жидкости;
- исследования уровня мочевой кислоты;
- определения уровня уратов в сыворотке;
- бактериологии синовиальной жидкости;
- пункции сустава (по назначению врача);
- МРТ суставов;
- УЗИ суставов;
- МРТ почек;
- УЗИ почек.
Назначение лечения
Для заболевания подагра лечение назначается в зависимости от полученных результатов анализов. Терапия назначается врачом-ревматологом. Полностью вылечить подагру нельзя. С помощью поддерживающей терапии и соблюдения медицинских рекомендаций, контроля питания можно купировать болезненные приступы, их интенсивность и регулярность возникновения.
Для подагры клинические рекомендации заключаются в применении фармакологических и немедикаментозных методик. Главная задача – стабилизация показателей уровня мочевой кислоты в крови и уменьшение количества кристаллических отложений. Условно можно разделить лечение подагры на три этапа:
- купирование острого приступа и уменьшение болевого синдрома;
- предупреждение развития заболевания;
- профилактика патологии.
Лекарство от подагры прописывает ревматолог в зависимости от тяжести приступа, количества пораженных суставов, наличия почечной недостаточности. В медикаментозной терапии в разной комбинации и концентрации применяют: колхицин, преднизолон, НПВП, ГКС внутрисуставно, ингибиторы ксантиноксидазы и др. Лечение подагры на ногах у мужчин и женщин во многом зависит и от соблюдения специальной диеты.
Лечение подагры в домашних условиях предполагает выполнение медицинских рекомендаций: прием лекарств по назначенной схеме и соблюдение диеты на постоянной основе.
Специфика составления рациона
Особый контроль требует питание при подагре с целью понижения до допустимого уровня мочевой кислоты в крови. Ревматолог проводит детальную консультацию каждому пациенту, ведь от самоконтроля зависит результат терапии. Рекомендуется придерживаться диетического питания – стол №6 и №8.
Запрещенные продукты при подагре:
- жирные разновидности рыбы, мяса, субпродукты;
- алкоголь в любом виде и количестве;
- консервы, сало, мясные бульоны;
- бобовые (фасоль, соя и горох) и грибы;
- шоколад, какао, крепкий чай, кофе;
- щавель, шпинат, баклажаны, редис, салат;
- копчености и колбасные изделия;
- малина и кондитерские изделия с жирными кремами.
Источник: www.medicina.ru
Подольская городская
детская поликлиника № 3
Телефон для справок и вызов врача на дом для филиала по адресу ул. Сыровский тупик д. 1:
Низкопуриновая диета при подагре и гиперурикемии
10.04.2022 18.12.2020

Низкопуриновая диета: при подагре и гиперурикемии
Пурины — это органические соединения, которые входят в состав нуклеиновых кислот и других важных биологически активних веществ. В органзме человека конечным продуктом метаболизма пуринов является мочевая кислота. Нарушения обмена пуринов может приводить к повышению содержания мочевой кислоты в крови — гиперурикемии.
Пурины встречаются во всех белковых продуктах. Значит, источники пуринов не могут и не должны быть устранены.
Низкопуриновая диета помогает минимизировать поступление пуринов в организм и уменьшить образование мочевой кислоты.
Продукты, которых следует избегать
Больные подагрой должны избегать чрезмерного приема алкогольных напитков, особенно пива. Умеренное потребление вина не связано с обострением подагры. Избыточность в потреблении алкоголя приводит к более частым рецидивам подагры, даже при терапии аллопуринолом.
Продукты, содержащие высокий уровень пуринов, включают:
- красное мясо и дичь;
- некоторые морепродукты, включая: тунец, сардины, анчоусы, селедка, мидии, треску, гребешки, форель и пикшу;
- мясные субпродукты (почки, печень, сердце и др);
- бобовые (горох, чечевица и др.).
Рекомендуется значительно ограничить или избежать таких продуктов:
Продукты для употребления
Снижение массы тела у пациентов с ожирением может уменьшить уровень мочевой кислоты. Однако при этом следует избегать диеты, вызывающей кетоз (например, голодание).
Другие рекомендации
Помните
Низкопуриновая диета, ка к и любая другая, может не только положительно влиять на организм, но и иметь побочные последствия. Настоятельно советуем предварительно проконсультироваться со специалистом — врач-диетолог разработает эффективное меню и сведет к минимуму возможные риски.
Правильно подобранные лекарства могут помочь снизить хронически высокий уровень мочевой кислоты. Эти препараты могут регулировать уровень мочевой кислоты в долгосрочной перспективе.
Консультация диетолога
- Врач определяет цель будущей диеты
- Собирает медицинский анамнез – перечень заболеваний, которые надо учитывать при составлении диеты
- Изучает характер питания, пищевые привычки пациента, уровень физических нагрузок
- Определяет индекс массы тела, индекс здоровья по классификации ACSM (Американский колледж спортивной медицины) и АСД, финтес-индекс
- С помощью Fitmate выполняет определение основного обмена (RMR)
- Проводит биоимпедансометрию (анализ состава тела)
- Определяет оптимальный тип диеты
- Предоставляет стандартизированную диету (суточное меню, рекомендации в виде наглядных материалов и схем) или, по желанию пациента, разрабатывает индивидуальную диету
Частые вопросы — Распространенные ошибки при похудении
— Чем опасен отказ от питательных веществ
— Опасность критического снижения калорийности
— Как правильно сесть на диету
Цены в Киеве
| Сбалансированное питание | ||
Составление персональной лечебной диеты (за меню на 1
Чем отличается питание при обострении и вне острого обострения подагрыВ период обострения человеку рекомендуют принимать в основном жидкую пищу – молочнокислые напитки (кефир, ряженку, простоквашу), молоко, домашние компоты, соки, простые жидкие каши и овощные супы. Необходимо полностью отказаться от мясных и рыбных продуктов. Противопоказано состояние голода и дефицит влаги: важно выпивать не менее 2 л жидкости, особенно минеральные воды со щелочным составом. Когда острый приступ подагры затихает, не более чем два раза в неделю можно есть по 100-150 г отварного мяса, а в другие дни – понемногу добавлять в рацион молочные продукты (предпочтение отдают молочнокислым), крупы, яйца, фрукты и овощи. При обострении подагры придерживаться строгой жидкой диеты нужно не менее 1-2 недель Вне обострения приступа человеку рекомендуют:
При подагре особенно противопоказано мясо молодых животных, в котором очень много пуринов Какое питание показано при артрозеВ комплексную схему лечения остеоартроза всегда включают рекомендации по питанию. Вдумчиво составленный рацион позволяет избежать избыточного веса и обеспечивает организм необходимым запасом витаминов и минералов. Особое значение для суставов имеют антиоксиданты, а именно витамины А и Е, жирные кислоты омега-3. Также, чтобы в организме вырабатывались хондроитин и глюкозамин, человек должен получать достаточное количество витамина С и марганца. ТОП-10 продуктов, которые обязательно должны присутствовать в рационе при артрозе:
При артрозе важно получать достаточно витамина С, чтобы вырабатывались хондроитин и глюкозамин Что советуют при остеопорозеПри остеопорозе снижается плотность костной ткани, возрастает риск перелома костей. Причина болезни – недостаточное поступление в организм кальция и витамина D, прием алкоголя в больших количествах, медпрепараты группы глюкокортикоиды, а также постменопаузальный период. Диетотерапия при остеопорозе предполагает такие правила: При остеопорозе на первое место выходит кальций Секреты питания при ревматоидном артритеПричиной ревматоидного артрита считаются аутоиммунные нарушения. При этом заболевании важно наладить режим дня и питание, а главное – обеспечить достаточное поступление в организм белка и аминокислот. При артрите принципиально важны такие правила питания:
При артрите врачи настоятельно рекомендуют отказаться от ряда продуктов питания. 10 наиболее опасных для суставов – вы увидите в видео ниже: Не стоит недооценивать значимость правильного питания при заболеваниях суставов. Главное – правильно определить приоритеты, поскольку они будут разными в лечении артроза голеностопного сустава, артрита колена или подагры. Низкопуриновая диетаПурины (Purine) — органические азотсодержащие соединения, входящие в состав нуклеиновых кислот и встречающиеся в животных и растительных организмах как продукт обмена веществ. Пурины находятся во всех клетках организма, и практически во всех продуктах питания. Причина их широкого распространения проста: пурины являются частью химической структуры наших генов и генов растений и животных. Не вдаваясь в подробности сложных химических процессов, происходящих в клетке, скажем, что когда клетка погибает, пурины распадаются и образуется мочевая кислота. Функции мочевой кислотыЭто нормальный процесс — образование мочевой кислоты в организме в результате распада пуринов. Мочевая кислота обладает антиоксидантными свойствами и является мощным стимулятором центральной нервной системы, ингибируя фосфодиэстеразу, которая служит посредником действия гормонов адреналина и норадреналина. Мочевая кислота продлевает действие этих гормонов на ЦНС. За сутки в организме образуется около 1 г мочевой кислоты. Мочевая кислота выводится из организма с мочой. Однако, при некоторых обстоятельствах уровень мочевой кислоты в крови и других частях тела может стать слишком высоким и это небезопасно. Почему уровень мочевой кислоты повышается?Наши почки отвечают за то, чтобы держать уровень в крови мочевой кислоты сбалансированым. Проблемы с почками (например, уменьшение выделения почками мочи), болезни, вызывающие многочисленную гибель клеток, богатое пуринами питание и другие факторы могут привести к чрезмерному накоплению мочевой кислоты в различных частях тела. Сама мочевая кислота и, особенно, ее соли (ураты) плохо растворимы в воде. Даже при незначительном повышении концентрации они начинают начинают выпадать в осадок и кристаллизоваться, образуя камни. Кристаллы воспринимаются организмом как чужеродные объекты. В суставах они фагоцитируются макрофагами, сами клетки при этом разрушаются, из них освобождаются гидролитические ферменты. Фагоцитоз — процесс, при котором клетки (простейшие, либо специально предназначенные для этого клетки крови и тканей организма — фагоциты) захватывают и переваривают твёрдые частицы. Это приводит к воспалительной реакции, сопровождающейся сильнейшими болями в суставах. Такое заболевание называется подагра. Другое заболевание, при котором кристаллы уратов откладываются в почечной лоханке или в мочевом пузыре, известно как мочекаменная болезнь. Поскольку мочевая кислота образуется в результате распада пуринов, низко пуриновые диеты часто используются, чтобы решать проблему. Продукты с очень высокими уровнями пуриновых соединений: анчоусы, злаки, подливки, почки, печень, сардины. Продукты с высоким и умеренно высокими уровнями пуриновых — cпаржа, бекон, говядина, телячий язык, карп, цветная капуста, курица, куриный суп, треска, крабы, омары, устрицы, и креветки, утка, гусь, палтус, ветчина, фасоль, чечевица, грибы, баранина, фасоль, горох, бобы, окунь, свинина, кролик, лосось, овцы, моллюски, шпинат, рубец, форель, тунец, телятина, оленина. Для максимального освобождения мяса от пуринов, его следует отваривать в простой воде (воду слить), и только потом приступать к приготовлению того или иного блюда. Точно также необходимо поступать с мясом птицы или рыбой. Нет каких-либо требований относительно температуры готового блюда или к методу приготовления. Избегайте или ограничивайте алкоголь. Алкоголь увеличивает производство пуринов. Если у вас избыточный вес, худейте постепенно. Быстрая потеря веса может повысить уровень мочевой кислоты. Пейте от 8 до 12 чашек жидкости каждый день, чтобы помочь уменьшить образование камней(уратов). Диета часто сочетается с лекарственными препаратами для снижения уровня мочевой кислоты. Источник: www.gdp3podolsk.ru Подагра: современный взгляд на литературную болезнь
Подагра – самая литературная болезнь. Сколько «ваших превосходительств» и «его сиятельств» на страницах романов и рассказов благородно страдают подагрой. Раньше считалось, что эта болезнь присуща только тем, кто вкусно и много ест и дополняет все это обильными «возлияниями». То есть подагра – это болезнь богатых, болезнь высшего общества! Многие знаменитые люди страдали этим недугом: Бисмарк, Гете, Стендаль, Мопассан, Тургенев, Рубенс и другие. Отчасти это правда, но … лишь отчасти! Представление пациентов об этом заболевании, как правило, ограничивается появлением острой, практически невыносимой боли в суставе большого пальца ноги, возникающей внезапно. Еще накануне вечером пациент был абсолютно здоров, а ночью или утром не может не только наступить на ногу, но и дотронуться до кожи – такая боль! Недаром в переводе с древнегреческого «подагра» означает «нога в капкане». Это очень характерный симптом. Сценарий из жизниДальше сценарий в большинстве случаев распространенный: человек сам себе ставит диагноз «подагра» и назначает себе лечение в формате «так наши бабушки делали и до какого возраста жили!». Что сюда входит? Всевозможные примочки, мази, прикладывания. Разумеется, ограничение в рационе. К примеру, почему-то все больные уверены, что при подагре нельзя есть …помидоры! И ведь не едят. Самое удивительное, что болевой приступ через 2-3 дня полностью проходит. И человек абсолютно уверен, что он выздоровел, он сам себя вылечил и всех перехитрил. Дальнейшее течение болезни проявляется в индивидуальном порядке, но общая канва такова: ничего не беспокоит около года, а потом приступы повторяются все чаще, становятся более затяжными, повреждаются другие суставы, больной начинает принимать анальгетики, но они помогают все меньше и меньше. Боль становится нестерпимой. И вот уже примерно на этом этапе мы встречаемся с нашим лирическим героем. Он, наконец, приходит в клинику. Когда такой пациент приходит ревматологу, то, как правило, по его все еще работающему в голове сценарию, непременно существует таблетка, которая вылечит его раз и навсегда, а сам он до нее не добрался, поскольку познания в медицине, хоть и обширны, но все же имеют пределы. После обследования выясняется, что помимо высокого уровня мочевой кислоты у человека, чаще всего наличествует артериальная гипертония, камни в почках , да и сами почки работают уже наполовину. По статистике у 50-75% больных на стадии хронического подагрического воспаления в суставах имеется поражение почек! Немного статистикиИ все. На этом шутки и иронические обороты закончились. Сейчас приведем статистику, а вы, пожалуйста, вдумайтесь в эти цифры.
То есть почти 5 лет человек откладывает визит к специалисту… У него болит, а он не идет. Почему. Как можно так относиться к себе. Что нужно знать о подагре?Важно понимать, что подагра — это всего лишь один из симптомов «гиперурикемии» (этот термин означает повышение уровня мочевой кислоты в сыворотке крови). Постепенное многолетнее накопление мочевой кислоты приводит к такой ее концентрации в крови, что кристаллы моноурата натрия в конце концов выпадают в полости суставов, вызывая острый артрит, что и называется подагрой. Нужно помнить, что бессимптомное микрокристаллическое повреждение происходит значительно раньше, и не только в суставе, но и в почечных структурах, и в сосудистой стенке и т.д. Бессимптомная гиперурикемия может продолжаться годами, артрита еще нет, а почки уже страдают, и исходом этого является хроническая почечная недостаточность. И у такого пациента при некоторых условиях может развиться такое грозное осложнение, как «острая подагрическая почка», приводящая к острой почечной недостаточности… Причины гиперурикемии разнообразны. Это не только нарушение внутреннего метаболизма, но и прием некоторых медикаментов, причем весьма распространенных, некоторые заболевания, образ жизни (различные несбалансированные диеты, голодание и т.д.). Все это может приводить к развитию вторичной подагры. Следим за отклонениями!Повышенный уровень мочевой кислоты (МК) в крови пациента говорит о том, что перед нами человек, у которого уже есть подагра, либо риск её появления очень высок. Но не стоит думать, что близкий к нулю уровень МК абсолютно исключает этот риск. Следует помнить, что показатель этот нестойкий, однократное определение его при получении нормы не позволяет абсолютно отвергнуть диагноз. Исходя из вышеизложенного, мы советуем пациентам периодически проверять уровень МК в крови и, при наличии отклонений, консультироваться с врачом-ревматологом, не дожидаясь развития подагры и других состояний, сопутствующих гиперурикемии. Не надо ждать 4,5 года. Вы их лучше потратите на что-нибудь другое, но уже в здоровом состоянии. Будьте здоровы и жалуйтесь врачам на всё, что не так, как вчера! Источник: www.celt.ru
Загрузка ...
| ||

